돌발성 난청 환자에서 고실 내 스테로이드 투여 약제에 따른 치료 효과 비교
Comparison of the Effect of Intratympanic Steroid Injection Medications in Patients with Idiopathic Sudden Sensorineural Hearing Loss
Article information
Trans Abstract
Background and Objectives
This study is aimed to investigate the efficacy of dexamethasone and methylprednisolone when used for Intratympanic steroid injection (ITSI) concurrent with systemic steroid as primary therapy.
Subjects and Method
We undertook a retrospective study of 106 patients diagnosed with Idiopathic Sudden Sensorineural Hearing Loss at our institution. These patients were divided into the following groups based on their intratympanic steroid medications: Group 1 (which received dexamethasone for ITSI) and Group 2 (which received methylprednisolone for ITSI). The severity of pain after ITSI was also compared using Visual Analogue Scale.
Results
The therapeutic results of both groups showed no significant difference. The improvement of pure tone audiometry average threshold were 18.3±19.5 dB for Group 1 and 22.4±25.8 dB for Group 2, with no significant differences (p=0.402). The recovery rate according to Siegel’s criteria were 34/70 (48.6%) and 18/36 (50.0%) respectively, with no significant differences (p=0.889). The degree of pain after ITSI were 1.51±1.06 and 3.92±1.63 for Group 1 and 2, respectively, showing significant differences (p<0.001). Again, there were no significant differences even when accompanying symptoms or severity of initial hearing loss were considered.
Conclusion
There was no significant difference between efficacy of dexamethasone and methylprednisolone when used as primary therapy. Methylprednisolne caused more severe pain after ITSI, suggesting the choice of dexamethasone. Further studies are needed about the concentration of injected steroid.
서 론
돌발성 난청은 갑작스럽게 발생하고 원인이 뚜렷하지 않은 감각신경성 난청으로, 3일 이내 발생한 순음 청력 검사상 3개 이상의 연속된 주파수에서 30 dB 이상의 감각신경성 청력 손실로 정의된다[1]. 발병 기전으로 바이러스 감염, 염증성 반응, 내이의 혈류 공급 저하 또는 와우막 파열 등이 가설로 제시되고 있으며[2,3], 치료로 스테로이드제, 항바이러스제, 이뇨제, 항응고제, 혈관확장제, 혈액순환 개선제, 고압산소 요법 등을 시행하고 있다[3-5]. 이 중 높은 항염증 효과로서 기본 치료로 널리 사용되는 스테로이드는 전신 요법의 경우 당뇨, 골다공증 등의 합병증을 유발하며, 혈관-내이 장벽(blood labyrinthine layer)을 효과적으로 통과할 수 없어 내이에 충분한 농도에 달하기 어렵다[5-7]. 스테로이드의 고실 내 스테로이드 주입술은 정원창을 통하여 직접적인 경로로 도달하여 상대적으로 소량의 약물로 외림프 내 농도를 높일 수 있으며, 전신 요법에 비해 전신 스테로이드 독성을 줄일 수 있어서[5,8,9], 고실 내 스테로이드 주입술은 치료에 반응이 없는 환자 및 전신 요법 시행이 어려운 환자에 유용하다[5,8,10]. 전신적인 고용량 스테로이드와 병행하여 실시하는 경우 추가적인 이득에 대하여 이견이 있으나[11,12], 전신 스테로이드 단독에 비해 유의하게 회복률이 높았다는 보고가 다수 존재한다[3,5,13-16]. 또한, 고실 내 주입술 단독으로 경구 요법과 동등한 효과를 얻은 보고들도 있다[6,8].
고실 내 스테로이드 주입술 시 사용하는 스테로이드는 일반적으로 메칠프레드니솔론(methylprednisolone) 및 덱사메타손(dexamethasone)이 사용되어 왔으나, 최적의 용량, 약물, 투여법에 대하여는 아직 다양한 의견이 있으며 정립되어 있지 않다[6,9]. 메칠프레드니솔론이 우월한 결과를 보였다는 보고도 있지만[9,16], 덱사메타손이 메칠프레드니솔론과 동등한, 혹은 더 우월한 효과를 보인다는 보고도 존재한다[17-19]. 메칠프레드니솔론 투여 시 인후 및 이내의 작열감을 유발하므로[6,8,16], 덱사메타손이 선호되기도 한다.
현재까지 고실 내 스테로이드 주입술에 관하여 약제 간 효능을 비교한 연구는 전신 스테로이드 요법에 반응하지 않는 돌발성 난청에서의 구제 요법 시 효능 연구 사례가 대부분으로, 국내에서는 약제에 따른 효능을 직접적으로 비교하여 보고한 사례는 많지 않다. 본 연구에서는 이에 따라 일차 치료로써 고실 내 스테로이드 주입 시 스테로이드 투여 약제에 따른 청력 개선 여부의 차이에 대하여 알아보고자 한다.
대상 및 방법
2012년 4월부터 2016년 2월까지 본원 이비인후과에서 돌발성 난청 진단하 입원 치료를 받은 환자를 대상으로 후향적 의무기록 분석을 하였다. 대상 환자의 선정 기준은 뚜렷한 원인이 없는 순음 청력 검사상 3일 이내에 30 dB 이상의 감각신경성 난청 소견을 3개의 연속되는 주파수에서 보이는 환자로 하였다. 이 중 10 dB 이상의 전음성 난청이 있는 환자, 뇌병변 혹은 외상에 의한 난청 환자, 변동성 난청 및 메니에르병 의심 환자, 중이염, 당뇨, 심혈관 질환, 심장 질환의 과거력이 있는 환자는 분석 대상에서 제외하였다. 해당 기간 본원에 입원 치료한 229명의 환자 중 제외 대상 123명을 제외한 106명을 대상으로 분석하였다.
대상 환자들은 7일간 입원하여 절대 안정을 취하게 하였고, 동일한 항바이러스제 famciclovir(FamvirⓇ, Novartis, Basel, Switzerland) 750 mg를 하루 1회 경구 투여 및 혈관확장제 alprostadil(AlostinⓇ, DongKook Pharmaceutical Co., Seoul, Korea) 10 ug를 하루 1회 정주하였다. 두 군 모두 prednisolone(SolondoⓇ, Yuhan Corp., Seoul, Korea)을 제1일에서 제5일까지 하루에 오전 40 mg, 저녁 20 mg으로 총 60 mg를 경구 분복 투여하고, 제6, 7일에 용량을 절반으로 줄여서 투여하여 총 7일 투여하였다. 어지러움 여부, 청력 소실의 정도, 이명 등을 치료 예후 인자로 두어 의무기록을 토대로 후향적 분석을 하였다.
총 106명이 위 조건에 부합하였으며, 고실 내 스테로이드 주입술 시행 시 치료 약물에 따라 dexamethasone(Dexamethasone phosphate disodiumⓇ, 5 mg/mL, Huons Medical, Seoul, Korea)을 주입한 군을 1군, methylprednisolone(Met hylprednisolone sodium succinate, 15.625 mg/mL, Reyon Pharmaceutical Co., Seoul, Korea)을 주입한 군은 2군으로 나누었다. 1군에 해당하는 환자는 2012년 4월부터 2015년 2월까지의 기간에 치료받았으며, 2군에 해당하는 환자들은 2015년 3월부터 2016년 2월까지의 기간에 치료를 받았다. 고실 내 스테로이드 주입은 입원 기간 중 3회 시행하였으며, 1회 주입량은 약 0.3~0.5 cc였다. 약물 주입 후 앙와위에서 주입한 반대 측으로 고개를 돌린 채 30분 정도 유지시켰다.
난청의 정도는 경도(mild, 26~40 dB), 중등도(moderate, 41~55 dB), 중등고도(moderate-severe, 56~70 dB), 고도(severe, 71~90 dB) 그리고 농(profound, 91 dB 이상)으로 분류하였다. 청력의 평가는 순음 청력 검사를 입원 시 1회, 입원 중 격일로 3회, 퇴원 1개월 후 1회 시행하였으며, 치료 효과의 판정은 입원 시와 치료 시작 1개월 후에 측정한 순음 청력 검사의 결과를 통해 비교하였다. 청력 역치의 평균값은 0.5, 1, 2 및 4 kHz의 6분법으로 계산하였으며 치료 전의 순음 청력 검사 역치와 치료 1개월 후의 순음 청력 역치의 차인 청력 역치 호전도 및 Siegel’s criteria [20]를 사용하여 치료 호전 여부를 판정하였다. Siegel’s criteria를 따라 치료 후 청력 역치가 25 dB 이하인 경우를 완전 회복군(complete recovery), 청력 역치 호전도가 15 dB 이상이지만 치료 후 청력 역치가 25~45 dB 사이인 경우를 부분 회복군(partial recovery), 청력 역치 호전도가 15 dB 이상이지만 치료 후 청력 역치가 45 dB보다 클 경우를 경도 회복군(slight improvement), 그리고 청력 역치 호전도가 15 dB 미만이거나 치료 후 청력 역치가 75 dB보다 클 경우를 미회복군(no improvement)으로 분류하였다. 완전 회복군, 부분 회복군, 경도 회복군을 모두 합해 청력 회복으로 간주하였을 때 두 군 간의 차이가 나타나는지, 동반되는 증상에 따라 두 군 간 회복률의 차이가 나타나는지 여부를 비교하였다. 난청의 정도에 따라 중등도, 중등고도 및 고도(41~90 dB) 난청 환자군은 40~90 dB 사이의 구간에서 스테로이드 치료에 유의한 효과를 보고한 Wilson 등[21]의 보고에 근거하여 중등도 및 고도 난청군(moderate and severe hearing loss group)으로 정의하고 해당 군에 대하여 별도로 청력 역치 호전도와 Siegel’s criteria를 통한 비교를 시행하였다.
약제에 따른 고실 내 스테로이드 주입술 후 통증의 정도를 비교하기 위하여 10점 만점으로 시각통증척도(Visual Analogue Scale) 평가를 시행하였다.
통계적 분석은 SPSS 24.0(IBM Corp., Armonk, NY, USA)을 통해 t-검정 혹은 Mann-Whitney U test, 카이 제곱 분석 및 Fisher’s Exact test를 시행하여 두 군을 비교하였다. p값이 0.05 이하인 경우에 유의한 차이가 있는 것으로 판정하였다. 각 자료의 평균은 중앙값과 표준편차로 표기하였다.
결 과
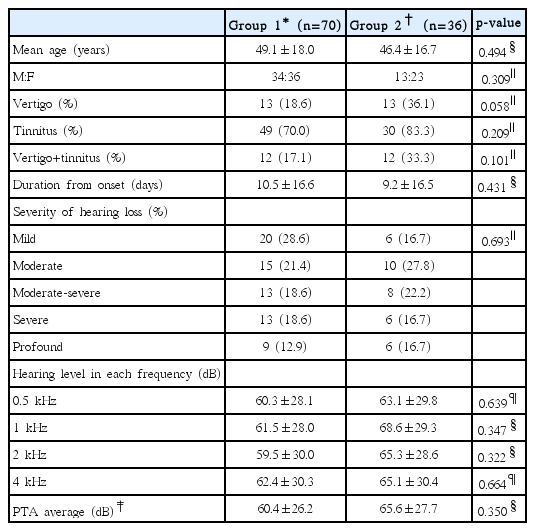
1군은 총 70명으로 평균 나이 49.1±18.0세, 남녀 비가 34 대 36이었고 어지러움이 있는 경우는 13명(18.6%), 이명이 있는 경우는 49명(70.0%), 어지러움과 이명이 동반된 경우는 12명(17.1%)이었다. 발병 후 초기 치료까지의 기간은 평균 10.5±16.6일이었으며 난청 정도는 경도 20명(28.6%). 중등도 15명(21.4%), 중등고도 13명(18.6%), 고도 13명(18.6%), 농 9명(12.9%)의 분포를 나타내었다. 각 주파수별 순음 청력 역치의 평균은 0.5 kHz에서 60.3±28.1 dB, 1 kHz에서 61.5±28.0 dB, 2 kHz에서 59.5±30.0 dB, 4 kHz에서 62.4±30.3 dB, 6분법상 평균은 60.4±26.2 dB의 수치를 보였다. 2군은 총 36명으로 평균 나이 46.4±16.7세, 남녀 비가 13 대 23이었고 어지러움이 있는 경우는 13명(36.1%), 이명이 있는 경우는 30명(83.3%), 어지러움과 이명이 동반된 경우는 12명(33.3%)이었다. 발병 후 초기 치료까지의 기간은 평균 9.2±16.5일이었으며 난청 정도는 경도 6명(16.7%), 중등도 10명(27.8%), 중등고도 8명(22.2%), 고도 6명(16.7%), 농 6명(10.2%)의 분포를 보였다. 각 주파수별 순음 청력 역치의 평균은 0.5 kHz에서 63.1±29.8 dB, 1 kHz에서 68.6±29.3 dB, 2 kHz에서 65.3±28.6 dB, 4 kHz에서 65.1±30.4 dB, 6분법상 평균은 65.6±27.7 dB의 수치를 보였다. 양 군간 비교 시 연령, 발병한 이후 치료받을 때까지의 기간, 1 kHz 및 2 kHz에서의 역치 및 6분법상 역치 평균은 Mann-Whitney U test, 0.5 kHz 및 4 kHz에서의 역치는 독립 t-검정, 성별, 어지러움, 이명, 어지러움과 이명의 동시 동반 여부, 난청의 정도는 카이 제곱 분석을 시행하였으며 어지러움에서 p=0.058로 미약한 유의성을 보인 것 외 모두 유의한 통계학적 차이는 없었다(Table 1).
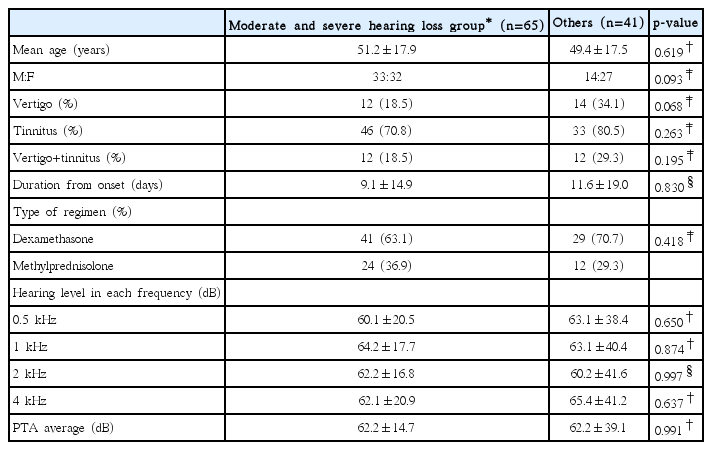
중등도 및 고도 난청군(41~90 dB)은 총 65명으로 평균 나이 51.2±17.9세, 남녀 비가 33 대 32였고 어지러움이 있는 경우는 12명(18.5%), 이명이 있는 경우는 46명(70.8%), 어지러움과 이명이 동반된 경우는 12명(18.5%)이었다. 발병 후 초기 치료까지의 기간은 평균 9.1±14.9일이었으며 고실 내 주입술 시 덱사메타손을 투여받은 경우는 41명(63.1%), 메칠프레드니솔론을 투여받은 경우는 24명(36.9%)이었다. 각 주파수별 순음 청력 역치의 평균은 0.5 kHz에서 60.1±20.5 dB, 1 kHz에서 64.2±17.7 dB, 2 kHz에서 62.2±16.8 dB, 4 kHz에서 62.1±20.9 dB, 6분법상 평균은 62.2±14.7 dB의 수치를 보였다. 중등도 및 고도 난청군에 해당하지 않는 기타 군은 총 41명으로 평균 나이 49.4±17.5세, 남녀 비가 14 대 27이었고 어지러움이 있는 경우는 14명(34.1%), 이명이 있는 경우는 33명(80.5%), 어지러움과 이명이 동반된 경우는 12명(29.3%)이었다. 발병 후 초기 치료까지의 기간은 평균 11.6±19.0일이었으며 고실 내 주입술 시 덱사메타손을 투여받은 경우는 29명(70.7%), 메칠프레드니솔론을 투여받은 경우는 12명(29.3%)이었다. 각 주파수별 순음 청력 검사 역치의 평균은 0.5 kHz에서 63.1±38.4 dB, 1 kHz에서 63.1±40.4 dB, 2 kHz에서 60.2±41.6 dB, 4 kHz에서 65.4±41.2 dB, 6분법상 평균은 62.2±39.1 dB의 수치를 보였다. 양 군 간 비교 시 연령과 0.5, 1, 4 kHz에서의 역치 및 6분법상 역치 평균은 독립 t-검정, 발병한 이후 치료받을 때까지의 기간과 2 kHz에서의 역치는 Mann-Whitney U test, 성별, 어지러움, 이명, 어지러움과 이명의 동시 동반 여부, 고실 내 주입술 시 투여 약물은 카이 제곱 검정을 시행하였으며 어지러움에서 p=0.068로 미약한 유의성을 보인 것 외 모두 통계학적 차이는 없었다(Table 2).
청력 역치 호전도는 0.5 kHz에서 1군은 22.7±23.7 dB, 2군은 25.4±29.7 dB로 나타났으며(p=0.841, Mann-Whitney U test), 1 kHz에서 1군은 21.9±22.4 dB, 2군은 25.8±27.4 dB(p=0.713, Mann-Whitney U test), 2 kHz에서 1군은 16.9±20.8 dB, 2군은 20.3±27.5 dB이 나타났다(p=0.700, Mann-Whitney U test). 4 kHz에서 1군은 10.6±16.7 dB, 2군은 15.6±24.2 dB로(p=0.563, Mann-Whitney U test) 0.5, 1, 2, 4 kHz 모두 양 군에 통계학적 차이는 없었다. 6분법으로 측정한 순음 청력 역치 평균에서도 청력 역치 호전도는 1군에서 18.3±19.5 dB, 2군에서 22.4±25.8 dB로 나타났으며 양 군 간 통계학적 차이는 없었다(p=0.402, 독립 t-검정). 중등도 및 고도 난청군에 해당하는 환자를 대상으로 1군과 2군의 청력 역치 호전도를 비교했을 때 0.5 kHz에서 1군은 25.0±24.7 dB, 2군은 26.0±31.1 dB로 나타났으며(p=0.882, 독립 t-검정), 1 kHz에서 1군은 26.1±22.4 dB, 2군은 28.3±28.5 dB(p=0.743, 독립 t-검정), 2 kHz에서 1군은 20.1±21.8 dB, 2군은 22.9±27.7 dB이 나타났다(p=0.654, 독립 t-검정). 4 kHz에서 1군은 12.0±16.4 dB, 2군은 19.0±24.8 dB로 나타났다(p=0.408, Mann-Whitney U test). 6분법으로 측정한 순음 청력 역치 평균에서도 청력 역치 호전도는 1군에서 21.5±19.9 dB, 2군에서 24.8±26.7 dB로 나타났다(p=0.590, 독립 t-검정). 모두 양군에 통계학적 차이는 없었다(Fig. 1).
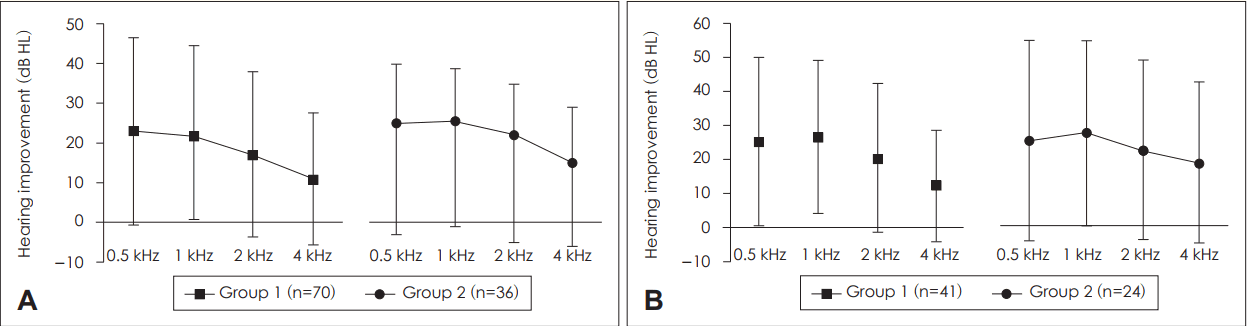
Hearing improvement between two groups compared by difference of pure tone audiometry threshold before and after the treatment. Comparison between group 1 and group 2 in total (A), and between patients whose initial hearing loss is in ‘moderate and severe hearing loss group’ (B).
치료 전후의 청력 개선된 비율을 비교했을 때, 치료에 반응이 있는 비율은 양측에 유의한 차이를 보이지 않았다. Siegel’s criteria에 따르면 완전 회복군은 1군에서는 21명(30.0%), 2군에서는 14명(38.9%)이었으며 양 군이 통계학적으로 유의한 차이를 보이지 않았다(p=0.357, 카이 제곱 검정). 완전 회복군, 부분 회복군, 경도 회복군을 청력 회복이 있다고 가정하였을 때, 1군은 총 70명 중 34명(48.6%)에서 청력 회복을 보였고, 2군은 총 36명 중 18명(50.0%)에서 청력 회복을 보여 통계적으로 유의한 차이를 보이지 않았다(p=0.889, 카이 제곱 검정). 중등도 및 고도 난청군에 해당하는 환자를 대상으로 1군과 2군을 비교했을 때, 중등도 및 고도 난청군은 1군에서는 완전 회복군이 41명 중 10명(24.4%), 2군에서는 24명 중 11명(45.8%)이었고, 2군에서 비율이 높지만 통계학적으로 미약한 차이를 보였다(p=0.074, 카이 제곱 검정). 청력 회복을 보인 비율은 1군은 총 41명 중 22명(53.7%), 2군은 총 24명 중 14명(58.3%)에서 청력 회복을 보여 통계학적으로 유의한 차이를 보이지 않았다(p=0.714, 카이 제곱 검정)(Fig. 2).
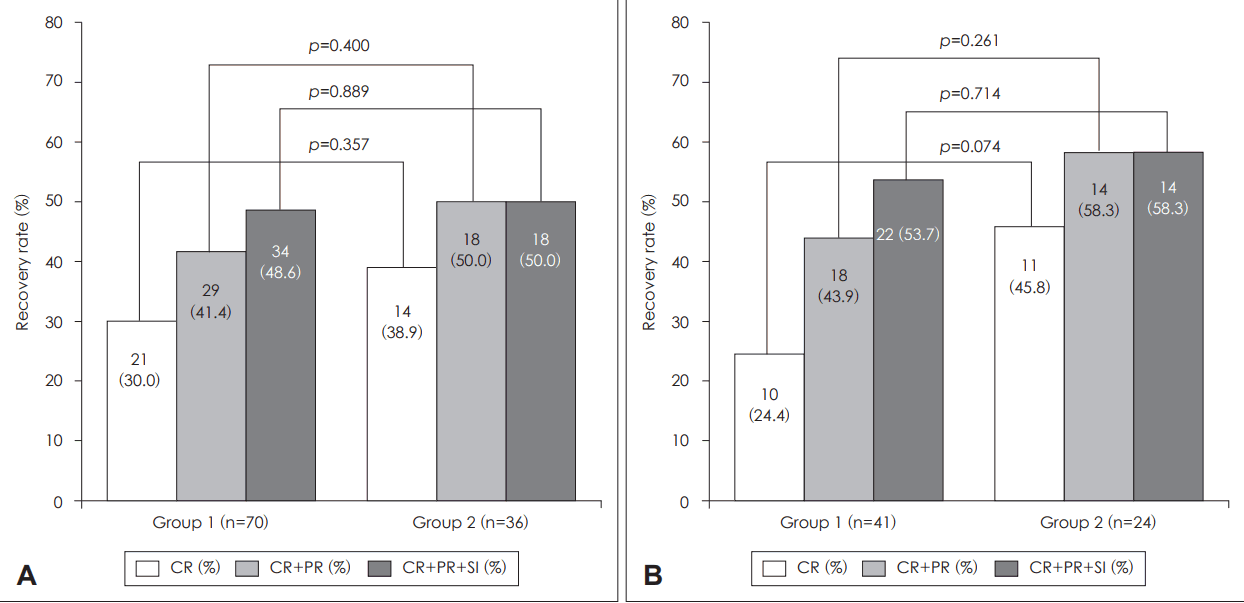
Recovery rate according to treatment modality on Siegel’s criteria. Comparison between group 1 and group 2 in total (A), and between patients whose initial hearing loss is in ‘moderate and severe hearing loss group’ (B). All statistic analysis were conducted by Chi’s square independance test. CR: complete recovery, PR: partial recovery, SI: slight improvement.
약제에 따른 고실 내 스테로이드 주입술 후 통증의 정도를 비교하였을 때, 1군에서는 1.51±1.06, 2군에서는 3.92±1.63으로 2군에서 평균적으로 환자들이 더 심한 통증을 호소하였다(p<0.001, Mann-Whitney U test)(Fig. 3).

Comparison of VAS score of pain in numeric 0-10 scale, after intratympanic medication. *p<0.05 (Mann-Whitney test). VAS: visual analogue scale.
동반된 증상에 따른 양 군 간 나타나는 회복률을 비교해 보았을 때, 어지러움이 동반된 경우 1군에서 46.2%의 회복률을 보였고 2군에서도 46.2%의 회복률을 보여 통계학적으로 유의한 차이는 없었다(p=1.000, 카이 제곱 검정). 이명이 동반된 경우 1군은 55.1%, 2군에서는 50.0%의 회복률을 보여 통계학적으로 유의한 차이를 보이지 않았다(p=0.835, 카이 제곱 검정). 어지러움과 이명이 같이 동반된 경우 1군은 50.0%, 2군은 50.0%의 회복률을 보여 통계학적으로 유의한 차이는 없었다(p=1.000, 카이 제곱 검정). 치료받기 전 난청의 정도에 따라 나타나는 회복률을 비교하였을 때 경도 난청 시 1군은 50.0%, 2군은 50.0%에서(p=1.000, Fisher’s Exact test), 중등도 난청시 1군은 46.7%, 2군은 50.0%에서(p=1.000, Fisher’s Exact test), 중등고도 난청에서 1군은 38.5%, 2군은 87.5%에서(p=0.067, Fisher’s Exact test), 고도 난청에서 1군은 76.9%, 2군은 33.3%에서(p=0.129, Fisher’s Exact test), 농에서 1군은 22.2%, 2군은 16.7%에서(p=1.000, Fisher’s Exact test) 회복되었으나 난청 정도에 따른 양 군 간 청력 회복률의 통계학적인 유의한 차이는 없었다. 중등도 및 고도 난청군 여부에 따른 회복률은 중등도 및 고도 난청군에서 1군은 53.7%, 2군은 58.3%에서 회복되었으나 유의한 차이는 없었다(p=0.914, 카이 제곱 검정). 해당하지 않는 기타 군에서 1군은 41.4%, 2군은 33.3%에서 회복되었으나 두 군 사이에 유의한 차이는 없었다(p=0.734, Fisher’s Exact test)(Table 3).
고 찰
돌발성 난청 시 고실 내 스테로이드 주입술은 높은 약물 농도 달성을 가능하게 하여 임상적으로 많이 사용되나, 최적의 용량, 약물, 투여법에 대하여는 아직 다양한 의견이 있으며 정립되어 있지 않다.
Parnes 등[22]은 메칠프레드니솔론이 덱사메타손이나 하이드로코티손(hydrocortisone) 등에 비해 내이에 더 높은 농도가 나타나고 지속 시간도 더 긴 것을 보고하였고, 따라서 메칠프레드니솔론이 임상적 사용에 있어서 가장 가능성 있는 약물일 것으로 결론 내렸다. 이에 따라 메칠프레드니솔론을 고실 내 주입 약물로 사용한 연구들이 있으며[6,17], Berjis 등[9]은 메칠프레드니솔론을 사용한 군에서 덱사메타손을 사용한 군보다 표준 치료 요법에 반응하지 않는 환자에서 유의하게 더 효과적이었다고 보고하였다. 국내에서는 고실 내 스테로이드 주입술을 경구 스테로이드와 병행하였을 시 메칠프레드니솔론이 덱사메타손보다 유의하게 효과적이라는 보고가 있었다[16].
반면 덱사메타손의 상대적으로 낮은 농도는 혈관조 및 주변 조직의 세포 내에 더 빠르게 흡수되는 데 기인하여, 오히려 덱사메타손이 더 큰 약효를 보인다고 보는 의견들도 있으며, 메칠프레드니솔론이 투여 시 인후 및 이내의 작열감을 유발하므로 덱사메타손을 선호하기도 한다[6,8]. 덱사메타손이 메칠프레드니솔론에 상응하는 용량일 경우 같은 효과를 보인다는 보고가 있었으며[17,18], 메타 분석 결과 덱사메타손이 메칠프레드니솔론에 비하여 더 효과가 있다는 보고가 있다[19].
본 연구에서는 고실 내 스테로이드 주입술을 경구 스테로이드와 병행하였을 시 덱사메타손과 메칠프레드니솔론 간 치료 결과의 차이를 확인하고자 하였다. Wilson 등[21]은 경도 난청과 농의 경우 스테로이드 요법 시행 여부에 상관 없이 유의한 차이가 없었으나 중등도 및 고도 난청의 경우 스테로이드 요법 시행 시 유의한 차이가 있었음을 보고하였고 이에 해당하는 40 dB과 90 dB 사이를 스테로이드 유효 구간으로 칭한 바 있으며, Chen 등[23]은 경도 난청 환자를 제외한 중등도 및 고도 난청의 경우 치료 시행 여부에 따른 유의한 결과의 차이가 있었음을 보고하였다. 이에 착안하여 스테로이드 요법이 유효한 효과를 보인다고 알려진 중등도 및 고도 난청의 환자에 대해서 별도로 약제 간 효능의 차이를 비교하여 좀 더 정확한 비교를 하고자 하였다.
고실 내 스테로이드 주입 시 덱사메타손을 사용한 군과 메칠프레드니솔론을 사용한 군 사이에 청력 역치 호전도 및 Siegel’s criteria상의 청력 회복률에서 유의한 차이는 나타나지 않았다. 또한 동반된 증상 및 치료 전 난청의 정도에 따른 유의한 차이 역시 나타나지 않았다. 치료 전 난청 정도가 중등도, 중등고도 및 고도(41~90 dB)에 해당하는 중등도 및 고도 난청군에 대해 별도로 두 군 사이에 청력 역치 호전도 및 Siegel’s criteria상의 청력 회복률을 비교하였을 때도 메칠프레드니솔론을 사용한 군에서 더 좋은 결과가 나타났지만 완전 회복을 보인 비율에서 통계적으로 미약한 차이(p=0.074)를 보인 것 이외에는 통계적으로 유의하지는 않았다. 이 결과에 의하면 고실 내 스테로이드 주입 시 덱사메타손과 메칠프레드니솔론을 사용한 결과에 유의한 차이가 없으며 약제 선택의 조건은 약효 외에 통증 등 기타 요소에 따라야 한다는 결론을 얻을 수 있다.
양 군 간 시각 통증 척도의 평균을 비교하였을 때 메칠프레드니솔론 사용 시 환자에게 통계적으로 유의하게 더 큰 통증을 유발하였다는 것을 고려할 때 메칠프레드니솔론보다는 덱사메타손을 고실 내 스테로이드 주입술 시행에 더 적절한 선택으로 고려할 수 있을 것으로 생각된다.
단, 고실 내 스테로이드 주입술 시 사용되는 스테로이드의 농도는 덱사메타손의 경우 4~40 mg/mL, 메칠프레드니솔론의 경우 20~62.5 mg/mL의 범위에서 보고되고 있는데[24], 본 연구에서 사용된 덱사메타손의 경우 5 mg/mL, 메칠프레드니솔론의 경우 15.625 mg/mL로 비교적 저용량에 해당하여, 치료 용량보다 저용량으로 투여되어 유효하지 않은 것으로 결과가 나타났을 가능성을 고려할 필요가 있다[6]. 특히 본 연구의 경우 덱사메타손과 메칠프레드니솔론이 동등한 역가로 비교되지 않았음을 감안해야 할 것으로 생각된다. Alexander 등[25]은 고실 내 스테로이드 주입술 시 덱사메타손을 24 mg/mL의 농도로 주입 시 10 mg/mL로 주입하였을 때보다 유효하게 더 좋은 효과가 나타났다고 보고하였으며, 덱사메타손보다 메칠프레드니솔론에서 우월한 결과를 보고한 연구들에서는 메칠프레드니솔론을 각각 40 mg/mL, 62.5 mg/mL로 투여하였음을 감안한다면[9,16], 본 연구에서 메칠프레드니솔론이 덱사메타손보다 동등하지 않고 낮은 용량으로 투여되었음에도, 통계적으로 유의하지 않았지만 전반적으로 청력 역치 호전도와 청력 회복률이 메칠프레드니솔론을 투여한 군에서 높게 나왔다는 것을 감안하면, 메칠프레드니솔론을 본 연구에서 보다 높은 농도로 투여할 경우 본 연구 결과와 다른 결과가 나올 가능성을 고려해야 할 것이다. 따라서 다양한 용량에서의 치료 결과 비교가 추후 필요할 것으로 생각된다.
본 연구의 한계점으로는 우선, 본 연구의 대상자는 전원 경구 스테로이드를 복용하였는데, 전신적 스테로이드 치료를 시행하는 것에 대하여 일반적인 합의가 형성이 되어 있는 상태에서[15], 윤리적 문제로 인하여 순수한 고실 내 스테로이드 주입술 약제 간 비교를 시행할 수 없었던 점으로 인해 정확한 비교에 제한이 있었다는 것을 감안할 필요가 있다. 그 외에도 비교 대상 환자 수가 덱사메타손 군 70명, 메칠프레드니솔론 군 36명으로 적어서 정확한 통계적 비교에는 부족하다는 점, 연구대상 환자들이 1군에서 10.5±16.6일, 2군에서 9.2±16.7일로 조기 치료 개시가 되지 않아 치료 효과가 제한적인 환자들이 있었던 점, 예후 인자 중 하나로 알려져 있는 어지러움이 통계적으로 유의할 정도는 아니어도 미약한 유의성을 보이는 차이가 두 군 간 있는 점, 환자들의 청력 호전 여부를 치료 1개월 뒤에 평가하였으나 그 이후에 지연성 청력 회복을 보이는 환자들이 있으므로 평가 기간에 따라 다른 결과가 나올 가능성[15], 그리고 치료 효과 판정법에 따라서 결과가 다르게 나올 가능성을 생각해야 한다[4,15].
본 연구는 현재 돌발성 난청에서 고실 내 스테로이드 주입술에 대한 체계적 치료 방법이 확립되지 않은 상태고, 특히 일차적 치료 시 사용되는 고실 내 스테로이드 주입술에서의 약물 간 비교 연구가 드문 가운데 약물 선택에서 참고가 될 수 있을 것으로 생각된다. 1군 및 2군에서 유의한 차이를 보이지 않았으며, 메칠프레드니솔론이 투여 시 인후 및 이내의 작열감을 유발한다는 점에서 동등한 효과를 보인다면 메칠프레드니솔론보다는 덱사메타손이 고실 내 스테로이드 주입술 시행에 더 적절한 선택이 될 것으로 생각된다. 보다 정확한 분석의 시행을 위하여 더 많은 증례, 장기간의 추적 관찰 기간, 다기관 간 공동 연구, 고실 내 스테로이드 주입술 시 고농도 투여 시 효과 비교, 성향점수 매칭(propensity score matching) 등 정밀한 통계 기법의 활용 및 전향적 연구의 시행이 필요할 것으로 생각된다.