내재형에 따른 비용종을 동반한 만성 비부비동염의 새로운 병태생리
New Discoveries Regarding Endotypes of Chronic Rhinosinusitis with Nasal Polyp
Article information
Trans Abstract
Chronic rhinosinusitis (CRS) is a common chronic inflammatory disease of the nasal and paranasal mucosa and it usually affects substantial impaired quality of life. CRS is a highly heterogeneous disease and currently defined as subgroups of patients based on nasal endoscopic findings, accompanied either by CRS with nasal polyps (CRSwNP) or CRS without nasal polyps (CRSsNP). However, clinical phenotypes does not adequately reflect the pathophysiologic diversity within patients with CRS. Thus, CRS was also classified according to the inflammatory endotypes, which defined as subtypes of disease with an immunologically different from others by the involvement of a specific molecule or cell. To date, it has been well known that CRSsNP patients characterized by a predominant T helper cell type 1 inflammatory response, whereas CRSwNP patients from Western driven by a T helper cell type 2 inflammation and increased eosinophil infiltration. Meanwhile, CRSwNP patients from Asian displayed a mixed T cell profile with a non-eosinophilic inflammation pattern. However, recent some studies have reported the new discoveries regarding immunologic different endotypes of CRSwNP, such as innate lymphoid cells and activated B-cell mediated immune response. Therefore, herein we describe concepts and new discoveries of immunologic endotype in patients with CRSwNP.
서 론
만성 비부비동염(chronic rhinosinusitis, CRS)은 우리 주변에서 매우 흔하게 접할 수 있는 질환 중의 하나로 유병률은 유럽에선 인구의 10.9% [1], 미국에선 인구의 13.4% [2]로 알려져 있으며, 우리나라는 2016년 4%로 조사되었다[3]. 오늘날 전 세계적으로 합의된 만성 비부비동염의 분류는 임상적으로 비내시경으로 관찰했을 때 비용종(nasal polyp)이 동반된 유무에 따라 비용종을 동반한 만성 비부비동염(chronic rhinosinusitis with nasal polyp, CRSwNP), 비용종을 동반하지 않은 만성 비부비동염(chronic rhinosinusitis without nasal polyp, CRSsNP)으로 분류한다. 그러나 이러한 임상적인 소견에 따른 분류법(표현형: phenotype)은 비용종을 동반한 만성 비부비동염 환자에서 분자 수준의 면역학적 특성을 정확히 반영하지 못하는 한계를 지닌다. 그리고 이러한 면역학적 특성의 차이에 따라 비용종을 동반한 만성 비부비동염 환자의 예후 및 치료 방법이 달라지게 되어 표현형의 분류만으로 환자 맞춤형 치료를 수행하는 데 어려움을 지닌다. 이러한 이유로 비용종을 동반한 만성 비부비동염은 면역학적 특성에 따라 또다시 분류하는데 이를 우리는 내재형(endotype)이라고 부른다.
표현형에 따른 만성 비부비동염의 면역학적 특징은 비용종을 동반하지 않은 만성 비부비동염에서는 T helper cell type 1(Th1) 면역 반응 활성화 및 transforming growth factor(TGF)-β의 증가가 주요한 면역학적 병태 생리이고, 비용종을 동반한 만성 비부비동염에서는 T helper cell type 2(Th2) 면역 반응 활성화 및 TGF-β의 감소가 주요한 면역학적 병태생리로 알려져 있다[4]. 그러나 세부적으로 살펴보면, 비용종을 동반한 만성 비부비동염은 면역학적 특성을 크게 2 종류의 내재형으로 분류할 수 있는데, 이는 type 2 면역 반응 활성화 및 호산구 침윤이 두드러진 호산구성 비용종을 동반한 만성 비부비동염(eosinophilic CRSwNP)과 type 1/type 17 면역 반응 활성화 및 비호산구 세포의 침윤이 두드러진 비호산구성 비용종을 동반한 만성 비부비동염(non-eosinophilic CRSwNP)이다[5]. 일반적으로 서양인에서는 대부분 호산구성 비용종을 동반한 만성 비부비동염으로 나타나며 천식이 주로 동반되는 특성을 지니고 있고, 동양인에서는 40~60%에서 비호산구성 비용종을 동반한 만성 비부비동염으로 나타나며 이는 천식이 잘 동반되지 않는 것으로 알려져 있다.
그러나 최근에 보고된 만성 비부비동염 연구에 따르면 위에 기술한 내용 이외에도 보다 다양한 내재형을 지니고 있음이 밝혀지고 있으며, 각각의 내재형과 관련된 다양한 바이오마커(biomarker)들이 보고되고 있다. 그리고 우리는 이러한 다양한 내재형과 바이오마커들을 이해해야 만성 비부비동염 환자 치료에 있어서 맞춤형 치료 전략을 구사할 수 있다. 그러므로, 본 종설에서는 새로이 밝혀진 만성 비부비동염의 병태생리 중 선천성 림프조직 세포(innate lymphoid cell) 및 B 세포 관련 면역 반응과 관련된 내용을 살펴보고자 한다.
본 론
Innate lymphoid cell
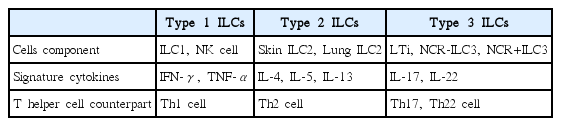
상피 세포는 생물과 환경 사이의 물리적 장벽일 뿐만 아니라 첫 번째 면역 방어 체계로서의 역할을 수행한다. 그리고 이를 위해서 박테리아, 바이러스, 진균, 항원, 그리고 물리적 세포 손상과 같은 다양한 환경적 위협요소를 감지하고 항상성을 유지하기 위해 상피 세포 유래 시토카인들(epithelial cell-derived cytokines)을 분비하여 이를 통해 면역 반응을 조정한다. 최근 연구 결과에 따르면 상피 세포가 분비하는 대표적인 상피 세포 유래 시토카인들로는 interleukin(IL)-25, IL-33, thymic stromal lymphopoietin protein이 있으며, 이는 직접적으로 T 세포 면역(T cell immunity)에 영향을 미치기도 하지만 주로 선천성 림프조직 세포(innate lymphoid cells, ILCs)에 작용하여 다양한 면역 반응을 일으킨다[6]. ILCs는 초창기에는 nuocytes, natural helper cells, innate helper cells라고 불렸는데, 이는 ILCs가 IL-7Rα를 세포 표면에 발현하나 CD3, T cell receptors, CD11c, CD14, CD19, CD34, CD123를 포함한 전형적인 B or T cell lineage markers들을 발현하지 않으면서 IL-25, IL-33 및 기생충 감염에 반응하여 IL-5, IL-13(주요 Th2 세포 면역 시토카인)을 분비하는 세포로 관찰되었기 때문이었다[7,8]. 이후에 다른 family member가 발견되면서 ILCs로 명명되었으며, 오늘날에는 ILCs는 그들이 생산할 수 있는 시토카인에 따라 adaptive T helper cells의 innate counterpart로 여겨진다(Table 1). ILCs는 각자 분비하는 시토카인에 따라 type 1, 2, 3로 나뉜다. Type 1 ILCs(ILC1)는 interferon(IFN)-γ를 분비하고, type 2 ILCs(ILC2)는 IL-5, IL-13을 포함한 type 2 cytokines를 분비하고, type 3 ILCs(ILC3)는 IL-17, IL-22를 분비한다. Type 1 ILCs는 자연살해 세포(natural killer cell, NK cell)와 ILC1을 둘 다 포함하는데 NK cell은 ILC가 발견되기 전부터 알려져 있었다. ILC1과 비슷하게 NK cell은 IFN-γ와 tumor necrosis factor-α 같은 type 1 cytokines을 생산하기 때문에 type 1 ILCs로 분류된다[9]. ILC1s와 NK cells는 장, 피부, 부비동, 폐에서 발견되는데 이는 외부 병원체에 맞서는 선천성 면역 방어에 중요한 역할을 한다는 것을 의미한다. Type 2 ILCs는 type 2 cytokines IL-4, IL-5, IL-13을 분비하면서 대식 세포(macrophage), B 세포, T 세포, 호산구의 lineage markers를 가지고 있지 않는 특징을 지닌다[10]. ILC2s는 장, 말초혈액, 피부, 폐, 부비동 등의 lymphoid-associated structures에서 발견되며 이들은 Id2 precursors에서부터 발달하기 위해서 Retinoid-related orphan receptor-α와 GATA3를 필요로 한다[11,12]. ILC2s는 알레르기 질환의 발병 기전과 밀접한 관련이 있는데 특히 천식에서 연구가 많이 되어 있다. 천식 연구에 따르면 ILC2s는 사람의 건강한 폐와 천식 모두에서 발견되며, 특히 천식 환자에서 ILC2s는 알레르겐에 노출에 있은 후에 증가되는 것이 관찰되었다[13]. 염증이 있을 때 ILC2s가 폐로 이동하는 것은 prostaglandin D2 수용체이자 ILC2s에서 자주 발견되는 수용체인 CRTH2에 의한 것으로 생각되며[14], 천식에서 ILC2s는 IL-5와 IL-13을 분비하는데 특히, IL-25와 IL-33과 반응하여 ILC2s가 분비하는 IL-13이 기도 과반응(airway hyper-responsiveness)에 중요한 역할을 한다[15,16]. Type 3 ILCs는 IL-17과 IL-22를 포함하는 시토가인을 분비하는 lymphoid tissue inducer cells, natural cytotoxicity receptor(NCR)-와 NCR+ ILC3를 포함한다. ILC3s는 lymphoid organogenesis와 피부, 폐, 그리고 위에서의 숙주 방어(host defense)에 필수적이다[17,18]. IL-17과 IL-22 생산 때문에 ILC3s는 Th17, Th22 세포의 내제 면역(innate immune) counterpart로 여겨지며, ILC3s가 ILC1s로 변환할 수 있는 능력은 Th17 세포가 Th1 세포로 변환할 수 있는 현상과 직접적으로 평행선을 이루고 있으며, 이는 ILC와 T helper 세포가 서로 연관성이 있는 관계라는 것을 확인시켜 준다[19]. 천식에서도 ILC3s가 영향을 미치는데 ILC3s는 기도 염증(airway inflammation)과 기도 과반응을 제한하거나 증가시킬 수 있다. 이는 IL-22를 생산하는 ILC3이냐 아니면 IL-17을 생산하는 ILC3이냐에 따라 다르게 나타나는 것으로 여겨진다[20,21].
Role of type 2 innate lymphoid cells in chronic rhinosinusitis with nasal polyp
지금까지 수행된 연구를 바탕으로 비용종을 동반한 만성 비부비동염은 Th2 세포에서 분비되는 IL-5, IL-13이 증가되어 있는 type 2 immune-skewed disease로 정의하였다[22]. 하지만 최근 들어 ILCs의 발견과 이와 관련된 추가적인 연구가 진행되면서, 만성 비부비동염에서도 ILCs의 역할과 관련된 연구가 시작되었다. 만성 비부비동염에서의 ILCs와 관련된 연구 성과에 따르면 대조군 및 비용종을 동반하지 않은 만성 비부비동염 환자에 비하여 비용종을 동반한 만성 비부비동염 환자에서 ILC2s가 의미 있게 증가되어 있는 것을 발견하였고[6,23,24], 비용종을 동반한 만성 비부비동염 환자에서 ILC2s의 분포가 증가할수록 질환의 중증도와 관련 있는 임상 지표들(blood eosinophilia, nasal symptom scores, asthma comorbidity)의 의미 있는 악화가 관찰되었다[23-25]. 또 다른 최근 연구 결과에 따르면, 비용종을 동반한 만성 비부비동염 환자의 부비동 점막에서 분리한 ILC2s가 IL-33에 대한 반응으로 IL-13를 분비하여 type 2 면역 반응을 유발하는 것을 보고하였다[26]. 흥미롭게도, recombination-activating gene(Rag) knockout mice를 사용한 동물실험에서는 ILC2s가 IL25, IL-33 자극에 의해서 호산구성 기도 염증 반응을 유도하는 것이 관찰되었다[27,28]. 이는 ILC2s가 획득 면역(acquired immunity)과 별개로 작용한다는 것을 의미하며, 이러한 일련의 연구 결과를 종합해 볼 때, 비용종을 동반한 만성 비부비동염 환자의 병리생리에서 ILC2s가 주요한 역할을 수행하는 것으로 생각된다(Fig. 1).
B cells-mediated pathogenesis in chronic rhinosinusitis with nasal polyp
비용종을 동반한 만성 비부비동염 환자는 다양한 염증 매개물(inflammatory mediator)들의 수치가 높아져 있는데, 이들 중 몇몇은 secondary lymphoid organs 혹은 골수에서 B 세포를 활성화하거나 생존 및 모집하는 역할을 수행한다고 알려져 있다. 이러한 요소들로는 염증성 시토카인, 케모카인(chemokines), 그리고 보체 경로 부산물(complement pathway products)들이 포함되어 있다. 비용종을 동반한 만성 비부비동염 환자들에서 증가되어 있는 다양한 시토카인들 중에서 B 세포 활성화 인자(B-cell activating actor, BAFF)는 B 세포의 활성화, 분화, 그리고 생존에 대해 중요한 역할을 한다고 알려져 있다[29]. BAFF는 주로 활성화된 상피 세포 또는 수지상 세포에서 생성되는데, 최근 연구에서 비용종 조직에 존재하는 호산구에서도 BAFF를 생성하는 것이 밝혀졌고, 이러한 BAFF의 생성이 아마도 비용종 조직에서 B 세포의 생존과 활성화에 주요한 역할을 수행하는 것으로 생각된다(Fig. 2) [30]. 또한 동물모델에서 BAFF의 과발현(overexpression)이 전신성 홍반성 루푸스 질환과 비슷한 자가면역을 유발한다고 밝혀졌는데[31], 이러한 연구 결과를 통해 비용종에서 BAFF의 증가가 지속적인 염증 유발과 관련 있는 국소 자가항체 축적에 주요한 역할을 한다고 추측할 수 있다. 지금까지 비용종을 동반한 만성 비부비동염 환자에서 발견되는 자가항체는 전신성 홍반성 루푸스 질환 환자에서 특이적으로 나타나는 double stranded DNA(dsDNA) IgG이다[32]. 그리고 이러한 dsDNA 자가항체는 재발성 비용종 환자에서 많이 나타난다. BAFF 이외에도, IL-6가 비용종을 동반한 만성 비부비동염 환자에서 증가되어 있는 시토카인이고, 비용종의 B 세포 활성화에 중요한 역할을 수행하는 것으로 알려져 있다[33]. 본래 IL-6은 B 세포에서 class switch recombination을 유발하기 때문에 B-cell stimulation factor 2로 불렸었으며, 형질 세포(plasma cell)에서 B 세포로의 분화를 유도하는 역할과 B 세포 증식을 유발한다. 그러므로 비용종에서 형질 세포와 항체를 증가시키는 데 IL-6가 중요한 역할을 수행하는 것으로 생각된다. 케모카인 역시 B 세포의 활성화에 기여하는데 특징적으로 Chemokine[C-X-C motif] ligand(CXCL)12, CXCL13이 비용종에서 증가되어 있고 B 세포를 비용종으로 끌어들이는 데 주요한 역할을 한다고 알려져 있다[29]. 비용종 조직 내 B 세포의 활성화를 촉진하는 또 다른 메커니즘으로 보체 경로(complement pathway)를 들 수 있다. 보체 경로 부산물들이 비용종을 동반한 만성 비부비동염 환자에서 매우 강하게 활성화되어 있는 것이 관찰되었는데 기존 연구에서 terminal complement complex(C5b-9)와 anaphylotoxins(C3a, C5a)가 비용종을 동반한 만성 비부비동염 환자 조직에서 증가했다고 보고된 바 있다[34].
결 론
지금까지 비용종을 동반한 만성 비부비동염의 병태생리 연구는 특정 T 세포 면역 반응과 연관된 시토카인 분포에 기반한 내재형으로 이루어져 있다. 그러나 최근 연구에서 ILCs가 새로운 염증성 시토카인들의 분비 세포로 제시되고, 특히 ILC2s가 비용종을 동반한 만성 비부비동염에서 증가되어 있으며, 직접적이고 독립적으로 type 2 시토카인을 분비하는 것이 밝혀진 바 있다. 또한 비용종을 동반한 만성 비부비동염에서 BAFF, IL-6, CXCL12, CXCL13, complement pathway 등의 발현 증가와 같은 B 세포 관련 면역 반응의 활성화를 입증하는 연구들 역시 지속적으로 발표되고 있다. 게다가 이외에도 비용종을 동반한 만성 비부비동염의 병태생리와 관련된 다양한 내재형이 연구되고 있다. 이러한 연구 결과를 바탕으로 판단하건대, 비용종을 동반한 만성 비부비동염은 다양한 내재형을 지닌 질환으로 생각된다. 그러므로 비용종을 동반한 만성 비부비동염에서 환자별 맞춤 치료를 하기 위해서는 비용종을 동반한 만성 비부비동염의 다양한 내재형을 정확히 이해하는 것이 첫걸음이라고 생각된다.