제1형 고실성형술에 동반된 유양돌기절제술이 65세 이상 고령 만성 중이염 환자의 술후 청력에 미치는 영향
The Effect of Mastoidectomy Combined with Tympanoplasty Type I on Postoperative Hearing in Chronic Otitis Media Patients Older than 65 Years
Article information
Trans Abstract
Background and Objectives
Although canal wall up mastoidectomy (CWUM) has been performed frequently as a treatment for chronic otitis media (COM), the necessity of CWUM for non-cholesteatomatous COM (NCCOM) is still controversial. Since elderly people often have systemic problems, there is a high likelihood of side effects after general anesthesia, so it is important to judge the necessity of mastoidectomy. The purpose of this study was to investigate the effect of CWUM for the treatment of NCCOM in patients over 65 years of age.
Subjects and Method
Forty-two cases of CWUM with tympanoplasty type I performed as a treatment for NCCOM from 2007 through 2016 were reviewed retrospectively. Pure tone audiometry was performed preoperatively and postoperatively, and preoperative temporal bone CT was used to evaluate the mastoid status. The valsalva maneuver (VM) was used to evaluate the eustachian tube function.
Results
The total number of patients was 42 and the success rate of eardrum repair was 92.8%. Comparison of hearing results taken preoperatively and postoperatively showed significant hearing improvement in both air conduction and air-bone gap. When hearing results were compared according to the mastoid status and the response of VM, there were no significant differences.
Conclusion
Mastoidectomy combined with tympanoplasty type I showed a high success rate of ear drum repair and good hearing improvement, with no critical side effects. Therefore, mastoidectomy does not need to be limited by one’s old age. Adequate mastoidectomy after proper consideration of the mastoid status will be helpful in the treatment of the disease.
서 론
만성 중이염의 수술적 치료로서 고실성형술과 함께 폐쇄동 유양돌기절제술이 현재도 많이 시행되고 있는데, 이는 중이강이나 유양돌기 내의 비가역적 병변을 제거하고 청각기전을 재건하며, 고막 이식을 통한 고막의 천공을 막아 중이를 외부의 유해한 환경으로부터 보호하기 위하여 시행된다[1]. 그러나 항생제의 발달로 중이 내 감염의 조절이 용이해지고, 전통적으로 유양돌기절제술의 부작용으로 여겨지는 안면 마비, 뇌척수액 유출, 뇌수막염 등의 발생 위험성으로 인해 진주종이 없는 단순 만성 중이염의 경우에서 유양돌기절제술의 역할에 대한 논쟁이 지속되고 있다[2]. 특히 노령에서의 경우 일반적으로 심혈관 질환이나 대사성 질환, 호흡기 질환 등의 만성 전신성 문제를 가지는 경우가 많아 전신마취에 따른 수술 후 합병증의 발생 가능성이 올라가므로 이에 대한 판단이 더욱 중요하다[3]. 반대로, 만성 중이염의 악화는 환자의 난청을 유발할 수 있으며, 특히 노인에서 난청은 우울증의 발생률을 높이고 치매를 악화시킬 수 있어 적절한 치료가 필요하다.
현재까지 노인 환자에서 유양돌기절제술의 효용성에 대한 보고가 매우 미비한 실정이다. 이에 본 연구에서는 65세 이상의 환자를 대상으로 진주종이 없는 만성 중이염의 수술적 치료에서 폐쇄동 유양돌기절제술 결과를 분석하여 노인 환자에서의 유양돌기절제술의 득실을 알아보고자 하였다.
대상 및 방법
2007~2016년 전남대학교병원 이비인후과에서 진주종이나 콜레스테롤 육아종 등이 없는 단순 만성 중이염으로 진단받고 제1형 고실성형술과 함께 폐쇄동 유양돌기절제술을 시행 받은 환자들의 의무기록을 검토하여 65세 이상의 환자 42명을 대상으로 하였다. 수술 전에 시행한 신체검진상 고막의 천공이 확인되며, 측두골 컴퓨터전산화단층촬영을 시행하여 다른 원인이 의심되지 않을 때 만성 중이염으로 진단하였으며, 수술 중 진주종이나 콜레스테롤 육아종 등 다른 질환이 확인된 경우, 또한 이전에 동측의 귀 수술을 받은 적이 있는 재수술 환자의 경우도 대상에서 제외하였다. 모든 환자들에게서 수술 전 신체검진과 순음청력검사, 측두골 컴퓨터전산 화단층촬영을 시행하였으며, 발살바법을 통하여 이관 기능을 평가하였다.
수술 후 신체검진을 통하여 고막의 재천공 및 유착 등을 확인하여 고막 재생의 성공률을 조사하였고, 추가적으로 지속적인 이루 및 수술 부위의 감염, 안면신경마비 등의 추가적인 합병증의 발생 여부를 확인하였다.
수술 후(6개월) 순음청력검사가 시행되어 있는 환자 22명을 대상으로 500, 1000, 2000, 4000 Hz의 청각역치를 이용하여 골도청각역치(bone conduction, BC), 기도청각역치(air conduction, AC), 기도-골도 차(air-bone gap, ABG)를 평가하였다.
수술 전 시행한 측두골 컴퓨터전산화단층촬영 결과를 이용해 유양동의 함기화 및 경화의 정도를 평가하였다. 유양동은 함기화(pneumatic), 중간(diploic), 경화(sclerotic)로 구분하였고 유양동의 상태에 따른 술후 청력을 비교하였다.
수술 전 시행한 발살바법의 반응을 통해 이관 기능을 평가하여 반응의 유무에 따라 양성과 음성의 두 군으로 분류하였다. 두 군 사이에 수술 전과 후 BC, AC, ABG의 변화를 비교하여 발살바법에 의한 이관 기능의 평가와 수술 후 청력과의 연관성을 알아보고자 하였다.
환자의 의무기록을 검토하여 이루의 첫 발생 시기와 수술 전 마지막 발생 시기에 따라 3군으로 분류하여 이에 따른 술전, 술후 청력을 비교하였다.
통계학적 분석은 SPSS version 19.0(IBM Corp., Armonk, NY, USA)을 통해 Student’s t-test를 사용하여 분석하였으며 p값이 0.05 미만인 경우에 통계적으로 유의한 것으로 해석하였다.
본 연구는 전남대학교병원 연구윤리심의 위원회의 심의를 받아 수행되었다(IRB 번호 CNUH-2017-146).
결 과
총 대상 인원은 42명이었으며, 남성이 19명, 여성이 23명이었다. 연령 분포는 65~76세였으며, 평균연령은 69.4세였다. 수술 부위는 우측 귀가 26예, 좌측 귀가 16예였다. 술전 시행한 발살바법에서 양성은 27명, 음성은 15명이었다. 평균 추적관찰 기간은 18.9개월(1~90개월)로 수술 후 추적관찰 중에 4명에서 재천공이 발생하였으며, 그중 한 명은 자연적으로 봉합이 되었다. 유착이나 진주종의 발생은 없었으며, 1명에서 수술 후 안면신경마비가 발생하였으나, 외래 추적관찰 중 호전을 보였다. 고막천공의 수술 성공률은 92.8%였다. 수술 후 청력 결과가 확인된 22명 중 3명에서 골도청력역치가 10 dB 정도의 감소를 보였으나 고도의 감각신경성 난청의 발생은 관찰되지 않았다.
수술 전후 청력 결과
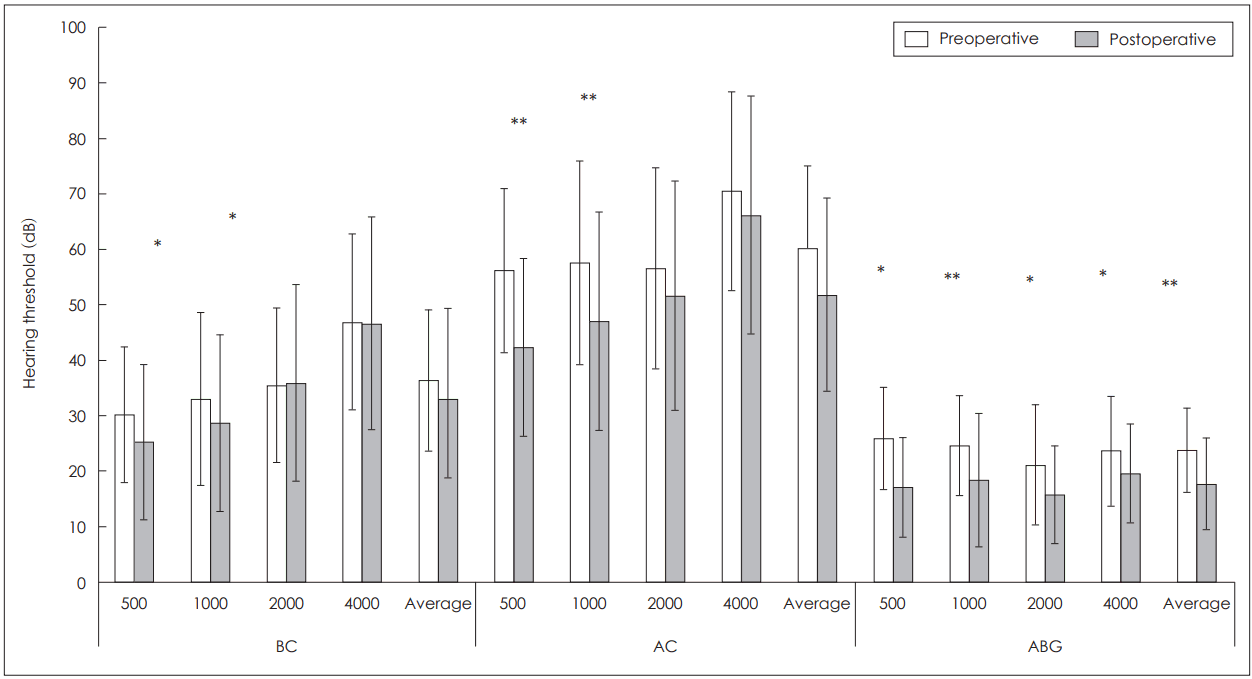
수술 전과 후에 검사한 순음청력검사의 결과는 Fig. 1과 같다. 수술 전에 비하여 수술 후 평균 AC, ABG에서 모두 유의할 만한 청력 개선이 있었음을 알 수 있었다(p<0.05). 주파수별로 보면 500 Hz와 1000 Hz에서 청력 증강이 확인되었고 특이점으로 이들 주파수에서는 BC도 통계적으로 유의하게 호전을 보였다(p<0.05).
유양동의 상태에 따른 청력 결과
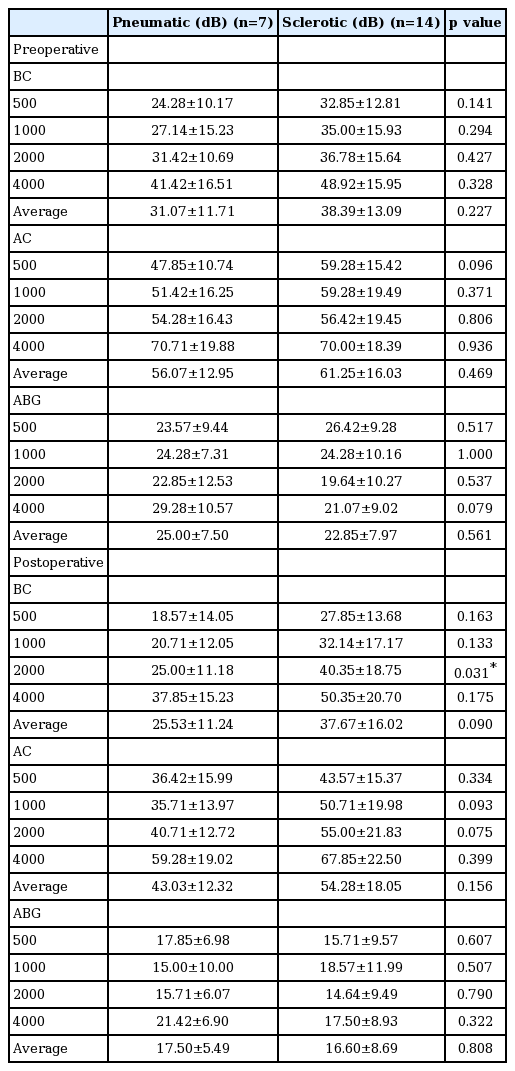
술전 시행한 측두골 전산화단층촬영 영상을 분석하여 함기화, 중간, 경화의 3군으로 환자들을 분류하였고, 함기화군은 7명, 중간군은 1명, 경화군은 14명이었다. 중간군은 환자 수가 적어 통계에서 제외하고, 함기화군과 경화군의 청력 결과를 비교하였다(Table 1). 수술 전과 후의 청력 결과에서 경화군이 함기화군에 더 낮은 청력 상태를 보여주었고 특히 술후 2000 Hz BC에서는 통계적으로 유의미하게 함기화군이 청력개선이 있었으나 전체적으로 유의한 차이는 보이지 않았다.
이관 기능에 따른 수술 후 청력 결과
수술 전 시행한 발살바법을 통해 이관 기능을 평가하였고, 양성군과 음성군으로 분류하여 청력 결과를 비교하였다(Table 2). 술전 청력 결과는 두 군 간에 큰 차이는 보이지 않았으며, 술후 청력 개선 정도에서 양성군이 더 좋은 수치를 보였으나 통계적으로 유의한 차이는 보이지 않았다(p>0.05).
수술 전 이루의 발생 시기에 따른 청력 결과
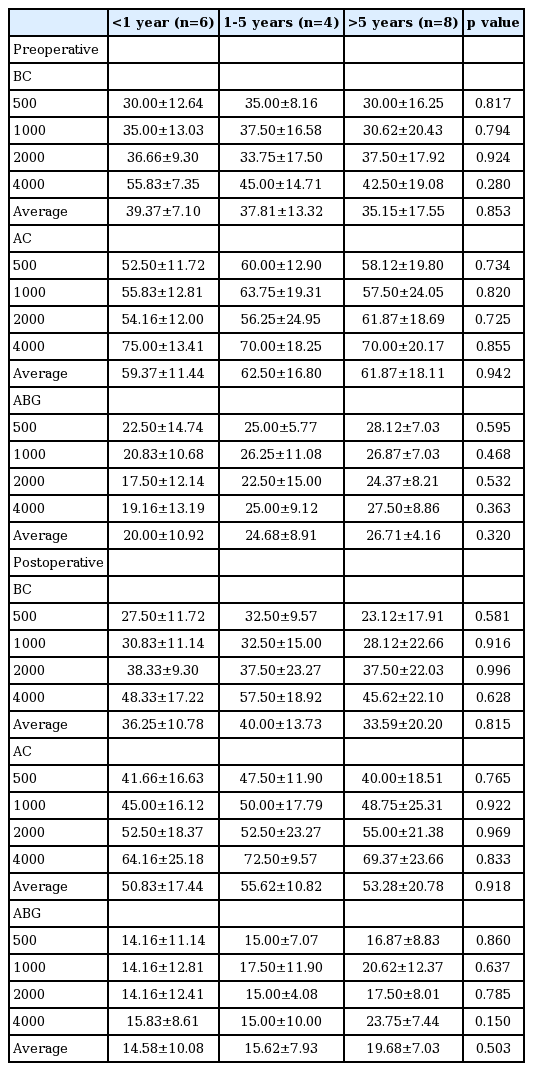
이루의 발생 시기 및 술전 마지막 이루의 시기에 따른 청력 결과를 비교하였다(Table 3 and 4). 첫 이루의 발생 시기에 따른 청력 결과에서는 차이가 보이지 않았다. 수술 전 마지막 이루의 시기에 따른 결과에서는 수술 후 골도청력 2000, 4000 Hz, 수술 후 기도청력 2000 Hz에서 유의한 차이를 보였으나 그 외에 유의한 차이는 보이지 않았다.
고 찰
폐쇄동 유양돌기절제술은 만성 중이염의 수술적 치료에서 더 나은 결과를 얻기 위한 이비인후과 의사들의 노력들 가운데서 고전적인 유양돌기절제술이 변형되어 발생한 방법이다. 이전의 많은 저자들은 성공적인 수술 결과를 얻기 위하여 고실성형술과 함께 유양돌기삭개술을 같이 시행하는 것을 추천하고 있고, 유양돌기삭개술의 시행은 중이 내 압력 변화에 대한 완충 작용을 위한 공기 저장소를 제공하고 유양동 내에 숨어 있는 병변을 제거하는 데 도움을 줄 것으로 생각된다[4]. 진주종성 만성 중이염에서 유양돌기절제술의 시행은 많은 이비인후과 의사들에게 지지를 받고 있지만, 진주종이 없는 단순 만성 중이염에서 유양돌기삭개술의 시행은 아직도 논란으로 남아 있는 상태이다[5].
본 연구의 술후 청력 결과를 보면 술전 청력에 비해서 평균 BC, AC, ABG에서 모두 유의한 청력 개선을 보여, 폐쇄동 유양돌기절제술이 단순 만성 중이염의 치료에 충분히 효과적인 방법임을 알 수 있었다. 주파수별 청력 변화를 살펴보면 500, 1000 Hz의 저주파수에서 2000, 4000 Hz의 고주파수에 비해 더 나은 청력 개선을 보이고 있었는데, 이는 고막의 천공에 의한 청력저하가 저주파수에 더 많은 영향을 주기 때문으로 생각된다. 고실성형술의 고막 재생 성공률은 다양하게 보고되고 있지만 유양돌기삭개술의 동반 시행 여부와 상관없이 일반적으로 80% 이상에서 성공적인 고막 재생이 이루어지는 것으로 생각된다[6,7]. 본 연구 결과에서는 수술 후 재천공이나 그 외에 합병증은 발생하지 않았으나 이는 수술 후 청력 결과가 있는 환자들을 대상으로 연구를 진행하여, 환자 수가 많지 않다는 한계가 있다.
유양동의 상태에 따른 청력 결과에서는 함기화군과 경화군 사이에 유의한 차이는 보이지 않았다. 하지만, 경화군에서 함기화군에 비하여 고주파수에서 더 낮은 청력 개선을 보여주었는데, 이는 드릴의 소음에 의한 내이의 손상이 고주파에 더 큰 영향을 미치며, 또한 유양동이 딱딱한 경화군에서 더 크게 영향을 준다는 추측을 가능하게 한다[8,9]. 하지만 이는 통계적으로 유의한 차이는 보이지 않았고, 이는 숙련도의 차이는 있겠으나 충분히 숙련된 술자가 수술을 진행할 경우 드릴 소음에 의한 내이 손상이 크지 않음을 알 수 있었다.
고실성형술 후 예후를 결정하는 가장 중요한 인자로 이관기능이 언급되어 있으나 술전의 이관 기능 평가와 예후와의 연관성에 관해서는 많은 논란이 있다[10-14]. 본 연구에서는 수술 전 시행한 발살바법에 의해 양성과 음성의 두 군으로 나누어 청력 결과를 비교하였고, 양성인 군에서 음성인 군에 비하여 수술 후 더 나은 청력 개선을 보였지만, 통계학적으로 유의한 차이는 아니었다. 이는 발살바법이 수술 후 예후를 추측하는 데 도움을 줄 수는 있지만, 예후 평가에 훌륭한 방법은 아님을 알 수 있었다. 물론 다른 이관기능평가를 위한 검사들에 비하여 간단히 검사를 시행할 수 있는 발살바법의 편의성을 생각하면 수술 후 예후 예측을 위하여 시행하는 것이 나쁘지 않을 것으로 생각된다.
이루의 첫 발생 시기를 통해 만성 중이염의 발생 시기로 고려하여 만성 중이염의 유병 기간을 분류하여 청력 결과를 비교하였다. 만성 중이염의 유병 기간이 증가할수록 감각신경성 난청이 악화된다는 이전 보고[15]와 같이 이루의 발생이 오래된 환자에서 더 낮은 청력 상태를 보일 것으로 생각하였으나, 본 연구에서는 유의한 차이는 보이지 않았다. 또한 마지막 이루의 시기에 따라 수술 후 청력 결과에서도 차이가 있을 것으로 생각하였으나, 유의한 차이는 보이지 않았다. 이를 통해 유양돌기절제술이 이루가 있는 만성 중이염의 치료에도 효과적임을 알 수 있었다.
노령에서 유양돌기절제술의 유용성에 대한 Ahn 등[16]의 보고에 의하면 젊은 환자군에 비하여 노령 환자에서 특별한 합병증 발생의 증가는 보이지 않았으며, 청력의 개선 정도 및 재수술의 비율에서도 특별한 차이는 보이지 않았다. 본 연구에서도 고막 재생의 성공률, 청력의 개선 정도, 합병증의 발생빈도 등에서 이전의 보고들과 비슷한 결과를 보였는데, 이는 노령에서도 유양돌기절제술이 만성 중이염의 치료로서 충분히 효과적임을 보여주는 결과이다.
저자들이 생각하는 본 연구의 제한점으로는 연구 대상자의 수가 너무 적다는 것이다. 이는 65세 이상의 환자들에서 앞에 언급하였던 포함 및 제외 기준을 만족하는 환자들의 수가 적었고, 수술 후 청력검사가 시행된 환자들의 수가 적었기 때문으로 추후 더 많은 자료의 수집이 필요할 것으로 생각된다. 또한, 유양돌기절제술에 대한 적절한 비교 대상이 없다는 점도 이 연구의 한계로 생각된다. 본 연구에 앞서 유양돌기절제술에 대한 비교 대상으로서 제1형 고실성형술을 시행한 환자들의 자료를 수집하였으나, 수술 전 청력 상태에서 유의한 차이를 보여 동일한 환자군으로서 적절한 비교 대상이 아니라고 판단되어 유양돌기절제술의 효과에 대해서만 분석을 진행하였다.