후이개 모발선 절개를 통한 부분 이하선 천엽 절제술
Partial Superficial Parotidectomy via Retroauricular Hairline Incision
Article information
Trans Abstract
Background and Objectives
The purpose of this study was to evaluate the feasibility and safety of a retroauricular hairline incision in partial superficial parotidectomy.
Subjects and Method
Twenty-three patients who underwent partial superficial parotidectomy via retroauricular hairline incision from 2014 to 2016 were enrolled in the study. Patient’s characteristics, surgical outcomes and postoperative complications were assessed. Subjective cosmetic satisfaction was assessed using a visual analog scale 3 months after surgery.
Results
In all 23 cases, parotid tumors were removed successfully via retroauricular hairline incision alone without any exposure failure. The mean operating time and the amount of postoperative drainage was 117.6 min (range, 75-163 min) and 51.5 mL (range, 25-91), respectively. Major complications such as permanent facial nerve paralysis and hematoma were not reported. The mean visual analogue scale score for subjective satisfaction with the incision scar was 9.0 (range, 6-10).
Conclusion
We conclude that partial superficial parotidectomy via retroauricular hairline incision for the treatment of benign parotid tumor is technically feasible and it provides excellent cosmetic outcomes without an increase in complications.
서 론
타액선 종양은 전체 두경부 종양의 약 7%를 차지하며, 그중 75~80%는 이하선에서 유래하는 것으로 알려져 있다[1]. 이하선 종양의 주 치료는 수술적 제거로 종양의 종류, 크기, 그리고 위치 등을 고려한 이하선의 부분 또는 전체 절제를 통해 이루어진다[2]. 이러한 이하선 절제술을 위한 피부 절개법은 1912년 소개된 Blair 절개법이 최근까지 그 표준으로 인정받고 있는데[3], 이는 이주 앞에서의 전이개 절개에서 시작하여 하악 하연과 평행하게 주행하는 경부 피부 절개로 진행되는 접근법으로 안면신경 전체를 확인하고 종양을 박리하는 데 매우 우수한 수술적 시야를 제공하지만, 절개선이 길고 경부에 뚜렷한 반흔을 남기기 때문에 수술 후 흉터에 대한 환자들의 만족도는 낮은 편이다[3,4].
이러한 단점을 극복하고자 1967년 Appiani는 변형 안면거상 절개법을 이용한 이하선 절제술을 처음 소개하였다[2]. 변형 안면거상 절개법은 절개선이 크게 전이개, 후이개 그리고 후두부 모발선 절개 등의 3부분으로 이루어진 절개법으로, Blair 절개법과 비교하여 경부 절개가 없으며 후이개 및 모발선 절개는 귓볼 및 모발에 의해 상당 부분 가려진다는 장점이 있어 최근 그 적용이 점차 늘어나고 있는 추세이다[2-4].
그러나 이러한 변형 안면거상 절개법도 외관상 비교적 쉽게 확인이 가능한 전이개 부위에 피부 절개가 필요하다는 단점이 있다[5]. 이러한 단점을 고려하여 최근에는 전이개 부위의 피부 절개 없이 후이개 부위와 후두부 모발선 절개만으로 이하선 절제술을 시행하여 변형 안면거상 절개법보다 우수한 미용적 결과를 얻고자 한 연구들이 있었으나[6,7], 아직까지 이에 대한 연구는 소수의 후향적 보고에 그치고 있다. 이로 인해 그 미용적 우수성에도 불구하고 안면신경의 불충분한 노출 및 안면신경 손상에 대한 우려, 그리고 종양의 불완전한 절제 가능성 등의 이유로 Blair 절개법이나 변형 안면거상 절개법만큼 보편적으로 이용되지는 못하고 있다. 이에 저자들은 본 연구를 통해 후이개 모발선 절개를 이용한 이하선 절제술의 기술적 가능성과 안전성에 대해 전향적으로 평가해 보고자 하였다.
대상 및 방법
대 상
이번 연구는 경북대학교병원의 임상시험심사위원회의 승인하에 전향적으로 진행되었으며(IRB: 201604020), 2014년 6월부터 2016년 12월까지 한 명의 두경부 외과의에 의해 시행된 23예의 후이개 모발선 절개를 이용한 이하선 절제술을 대상으로 하였다[8]. 모든 환자는 수술 전 악성의 가능성을 배제하기 위한 초음파 및 초음파 유도하 세침흡인검사를 시행하였으며, 이하선 종양의 위치 및 크기를 객관적으로 평가하기 위해 경부 전산화단층촬영 역시 시행하였다. 이하선 종양 환자 중 술 전 검사에서 악성으로 진단되거나 악성의 가능성이 있는 경우, 그리고 후이개 모발선 절개만으로는 노출이 어려울 것이 명백한 이하선 전방, 상방에 위치한 이하선 종양, 그리고 이전에 경부 방사선 치료를 받은 경우는 본 연구 대상에서 제외하였다.
전체 대상 환자의 평균 나이는 50.4세(5~71세)였으며, 23명의 환자 중 남자가 10명(43.5%), 여자가 13명(56.5%)이었다. 종양의 위치는 이하선 중간부에 위치한 경우가 9예(39.1%), 하부에 위치한 경우가 14예(60.9%)였으며, 술 전 영상학적 검사의 축상면(axial view)에서 확인된 종양의 평균 크기는 2.9 cm(1.5~5.1 cm)였다(Table 1).
절개 방법 및 수술 술기
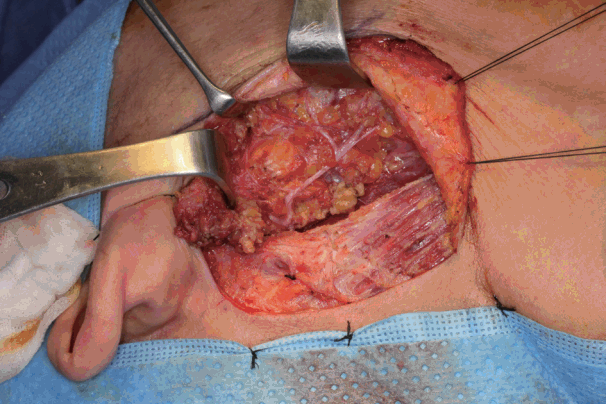
모든 수술은 전신마취하에서 2.5배 확대경을 착용한 상태의 직접 시야에서 진행되었다. 환자는 앙와위 자세에서 어깨 받침대를 이용하여 경부를 신전시켰으며 반대측으로 머리를 회전시켰다. 피부 절개 전 0.5 cm 폭의 후이개 부위 모발을 짧게 깎아 절개 부위의 시야가 용이하도록 하였다. 피부 절개는 후이개구(retroauricular sulcus)의 하단에서 시작해 상방으로 외이도 높이의 후이개구 중간 지점까지 진행한 다음, 후하방으로 방향을 바꾸어 모발선을 따라 이어지도록 하였다(Fig. 1). 피부 피판은 흉쇄유돌근의 표면을 따라 전하방으로 접근하여 이하선 피막을 따라 진행하였으며, 광경근이 확인되는 지점부터는 광경근의 아래쪽 표면을 따라 피판을 거상하였다(Fig. 2).
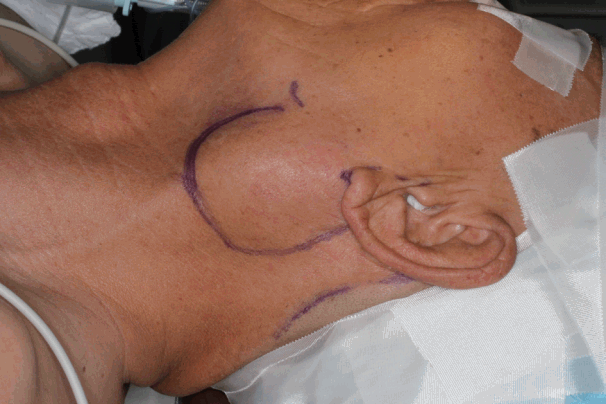
After shaving the retroauricular hair (0.5-cm wide), a skin incision is marked along the retroauricular sulcus and hairline.
안면 신경의 주가지는 고실유돌열(tympanomastoid fissure)의 내하측으로 박리해 나가면서 확인하였다(Fig. 3). 주가지 확인 후 종양과 상관관계가 있는 나머지 안면신경 분지들을 주의하여 박리하면서 0.5~1.0 cm의 절제연을 두고 종양을 제거하였다(Figs. 4 and 5) [9]. 종양 제거 후에는 후이개 모발선 절개의 가장 후하방에 음압 배액관을 거치시킨 후 4-0 Vicryl과 Nylon 실을 이용하여 피부 봉합을 시행하였다. 봉합은 수술 후 5~7일째에 제거하였다.
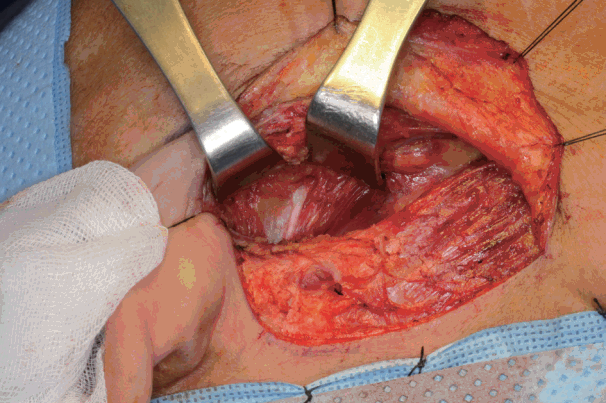
The main trunk of the facial nerve is identified by dissecting inferomedially to the tympanomastoid fissure.
평가 항목
마취 시작부터 종료까지의 총 수술 시간, 수술 중 직접 시야에서의 종양 노출의 실패, 의도치 않은 종양의 파열, 수술 후 총 배액량 및 배액관의 거치 기간, 그리고 술 후 입원 기간에 대해 평가하였다. 술 후 최종 병리조직검사 결과 및 절제연의 상태에 대해 확인하였으며, 합병증으로는 피부 피판의 괴사, 혈종, 장액종, 술 중 확인된 안면신경의 손상, 술 후 실제 발생한 안면신경마비, 타액 누공, 그리고 임상적 Frey 증후군 발생에 대해 조사하였다. 그리고 절개 부위의 흉터 상태 등에 대해 확인하였으며, 술 후 3개월째 절개 부위에 대한 환자의 주관적 만족도를 visual analog scale을 이용하여 0점에서 10점까지 측정하였다[8].
결 과
수술 결과
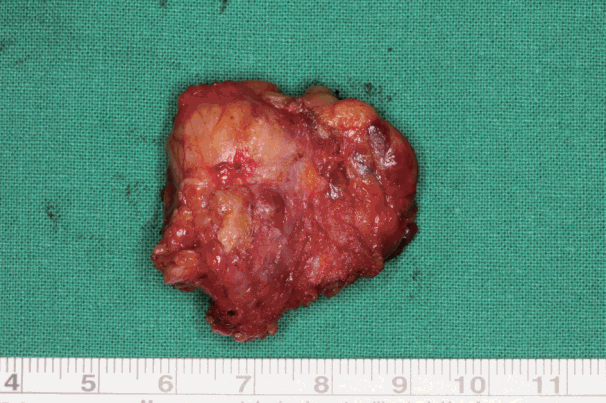
전체 23명 모두에서 특별한 문제 없이 후이개 모발선 절개를 이용하여 이하선 절제술을 완료할 수 있었다. 이들 환자에서 이하선 절제술의 수술 시간은 117.6분(75~163분)이었다. 충분치 않은 수술 시야로 인해 종양을 완전히 제거하지 못하거나 추가적인 전이개 절개를 시행한 경우는 없었으며, 수술 중 의도치 않게 종양이 파열된 경우도 없었다. 술 후 전체 배액량은 평균 51.5 mL(25~91 mL), 평균 배액관 거치 기간은 3.4일(3~5일), 술 후 평균 입원 기간은 4.4일(4~6일)이었다. 수술 후 최종 진단은 다형선종이 12예, Warthin 종양이 8예, 제1새성기형이 2예, 림프상피성 낭종이 1예로 확인되었으며, 모든 경우에 있어 절제연은 음성이었다(Table 2).
술 후 합병증
수술 후 합병증과 관련하여서는 술 중 안면신경 손상이 확인된 경우는 없었으나, 술 후 일시적으로 입꼬리 움직임의 기능저하가 발생한 경우는 4예(17.4%)에서 있었고, 이러한 소견은 4명의 환자 모두에서 3개월 이내에 자연회복 되었다. 피부 피판 첨부의 괴사는 염증으로 인한 피부 누공을 함께 제거한 제1새성기형 환자 1명(4.3%)에서 발생하였으나, 그 범위가 넓지 않아 자연적으로 치유되었다. 그 외에 소량의 장액종이 1예(4.3%)에서 발생하여 흡인 및 압박 드레싱으로 치료하였으며, Frey’s 증후군이 1예(4.3%)에서 나타났으나, 그 정도가 심하지 않아 특별한 치료는 하지 않았다. 2예(8.7%)에서는 모발선 절개부에 비후성 반흔을 보였는데, 해당 부위는 머리카락에 가려지는 부위로 환자가 이에 대해 특별한 치료를 요하지는 않았다. 술 후 3개월째 visual analog scale을 이용하여 측정한 환자의 주관적인 흉터 만족도 점수는 평균 9.0점(6~10점)으로 나타났다(Fig. 6, Table 3).
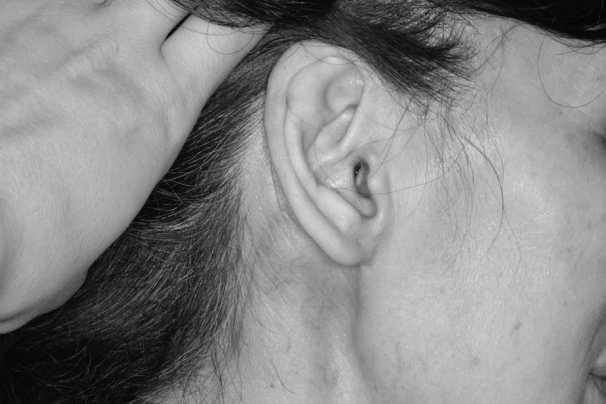
Photograph taken after 3 months postoperatively shows complete healing of the wound, which can be hidden by the hair and auricle.
고 찰
이번 연구는 전이개 부위의 절개 없이 후이개 부위와 후두부 모발선 절개만으로 안면신경 손상 등의 합병증 없이 안전하게 이하선 종양의 절제가 가능함을 보여주었다. 수술 도중 불충분한 절개로 인한 노출 실패는 없었으며 종양의 유출 또한 발생하지 않았다. 저자들이 이번 연구에 적용한 이하선 절제술의 범위는 부분 이하선 천엽 절제술로 이는 과거 고식적인 이하선 천엽 절제술에서 안면신경의 모든 가지를 확인 후 박리하는 것과 달리 종양과 인접한 이하선 조직 및 안면신경 가지만을 찾아 박리하는 술식으로, 무작위 대조 연구를 포함한 많은 연구에서 종양의 재발률을 높이지 않으면서 수술 후 합병증 빈도를 현저히 줄일 수 있는 방법으로 보고되어 현재 양성 이하선 종양의 표준 술식으로 인정받고 있다[9-11].
본 연구에서 수술 시간은 이를 마취 시작부터 마취 종료까지로 정의하였을 때 평균 117.6분이었다. 이는 이전에 변형 Blair 절개법과 변형 안면거상 절개법을 이용한 이하선 절제술의 수술 시간이 각각 140~150분과 130~170분가량으로 보고된 것과 비교하였을 때 다소 짧은 것이었으나[3,7,8], 대상이 된 종물의 크기 및 위치, 그리고 이하선 절제 범위 등에 차이가 있어 후이개 모발선 자체가 수술 시간을 단축시키는 데 기여하였다고 보기는 어렵다. 하지만 이러한 소견은 적어도 후이개 모발선을 이용한 이하선 절제술이 Blair 절개법과 변형 안면거상 절개법을 이용한 경우와 비교하여 추가적인 수술 시간의 연장을 초래하지는 않는다는 것을 보여준다.
수술 후 경과에 있어서도 이번 연구에서 술 후 전체 배액량은 51.5 mL로 이전의 Ahn 등[8]이 Blair 절개법과 안면거상 절개법을 비교한 연구에서 보고한 60.1, 79.1 mL에 비해 다소 적었으며, 그 외 배액관의 거치 기간, 퇴원까지의 입원 기간은 이하선 절제술에 대한 이전의 연구들과 큰 차이를 보이지는 않았다[4,8].
이하선 절제술에 있어 종양 제거에 앞서 우선적으로 고려되어야 하는 사항은 안면신경의 안전한 확인 및 박리이다. 실제 후이개 모발선 절개를 사용함에 있어 가장 큰 우려는 제한된 피부 절개로 인한 안면신경 확인의 어려움 및 불충분한 노출, 그리고 그로 인한 안면신경의 손상에 대한 부분이라고 할 수 있다. 하지만 이번 연구에서 영구적인 안면신경 손상은 전체 23예 중 한 건도 발생하지 않았으며, 변연하악분지에 국한된 일시적인 안면신경의 손상 빈도는 17.4%로 고식적 절개법이나 안면거상 절개법에 대한 연구에서 보고한 7.9~20.0%와 비교하여 비슷한 수준이었다[7,8,12]. 물론 본 연구가 이하선의 중앙 및 하부에 위치한 이하선 종양에 대해서 선택적으로 적용되었다는 한계가 있으나, 이러한 결과는 후이개 모발선 절개술을 이용한 이하선 절제술이 안면신경 손상의 위험도를 증가시키지는 않는다는 것을 보여주는 결과이며, 실제 저자들의 경우 해당 수술 시야에서 안면신경의 주가지 및 종양과 관련된 신경분지들을 찾아 박리하는 데 특별한 어려움을 느끼지는 못하였다. 다만 후이개 모발선 절개를 통해 안면신경을 박리하는 경우 다소 협소한 시야로 인해 안면신경의 확인 지표로 가장 흔히 사용되는 이주연골지표(tragal pointer)가 분명하게 노출되지 않을 수 있기 때문에, 저자들의 경우 모든 경우에 있어 고실유돌열을 안면신경의 주가지를 확인하는 지표로 사용하였으며, 이러한 고실유돌열은 뼈로 이루어진 구조물이기 때문에 협소한 수술 시야에서도 이주연골지표에 비하여 해부학적 변이가 거의 없이 항상 일관된 위치를 갖는다는 장점이 있다[13].
이번 연구에서 술 후 흉터에 대한 환자들의 주관적 만족도는 9.0점으로, 기존 연구에서 Blair 절개법을 사용한 경우의 5.7~6.9점이나 안면거상 절개법을 사용한 경우의 6.8~8.5점과 비교해 흉터에 대한 환자들의 만족도가 높은 것을 확인하였으며[4,7,8,12], 이는 2014년에 보고된 Kim 등[7]의 연구와도 부합하는 소견이었다. 특히 최근에 미용적 이하선 절제술의 표준으로 여겨지고 있는 안면거상 절개법에 대한 기존 연구들과 비교하였을 때도 다소 높은 만족도를 보였는데, 후이개 모발선 절개가 안면거상 절개에서 전이개 절개 부분만을 생략한 것임을 고려하면, 이러한 흉터 만족도의 차이는 이개 및 모발에 의해 잘 가려지지 않는 전이개 흉터 여부에 따른 것이라고 할 수 있겠다. 또한 후이개 모발선 절개를 사용하는 경우 안면거상 절개법에서와 마찬가지로 흉쇄유돌근의 상부를 충분히 노출시킬 수 있기 때문에, 큰 종양의 제거로 인해 발생할 수 있는 함몰 변형을 흉쇄유돌근으로 재건하기 용이하다는 장점도 있다.
이번 연구의 가장 큰 제한점은 비교적 짧은 모집 기간으로 인해 대상 환자 수가 23명으로 적었으며, 이러한 환자군을 고식적인 Blair 절개법 및 안면거상 절개법을 시행한 환자들의 결과와 직접 비교 분석하지 못하였다는 점이다. 이러한 점은 향후 본 기관에서 Blair 절개법 및 안면거상 절개법을 통해 이하선 절제술을 받은 환자들을 포함하는 추가적인 연구를 통해 보완되어야 할 것으로 생각된다. 또한, 연구 안전성을 위해 이하선의 전방 및 상방에 위치한 종양의 경우는 포함되지 않음으로 인해, 해당 절개를 통한 접근법이 종양의 위치와 관계없이 모든 이하선 절제술에 일괄적으로 적용 가능한가에 대한 의문이 있을 것으로 생각된다. 하지만 전향적으로 진행된 본 연구의 결과는 위치에 따라 선별된 환자에서 후이개 모발선을 통한 이하선 절제술에 있어 기술적 가능성 및 안전성을 보여주었다는 점에서 그 의의를 지닌다고 할 수 있겠다.
결론적으로 후이개 모발선 절개를 통한 이하선 절제술은 이하선의 중앙 및 하방에 존재하는 대다수의 이하선 종양 환자들에 있어 안면신경마비 등의 주요 합병증 위험을 증가시키지 않으면서 수술 후 흉터를 최소화할 수 있는 방법으로 생각되며, 향후 안면거상 절개법과 함께 미용적 이하선 절제술의 접근법 중 하나로 보다 널리 이용될 수 있을 것으로 기대되는 바이다. 다만 이하선 전방이나 상방에 위치한 종양의 경우 본 절개법만으로는 노출이 충분치 않을 수 있으며, 또한 악성종양의 경우에 대하여서는 그 안정성이 아직 확보되지 않은 상태로 향후 이를 극복하기 위한 추가적인 연구가 필요할 것이다.