코로나바이러스감염증-19에서의 후각장애
COVID-19 and Smell Loss
Article information
Trans Abstract
The world has been facing a tremendous threat for more than 1 year by coronavirus disease 2019 (COVID-19). Because of the ongoing pandemic of COVID-19, it is necessary to be aware of the characteristics and symptoms of COVID-19 in order to prevent the COVID-19 spread. Common symptoms of COVID-19 include fever, cough, shortness of breath, headache and various types of pneumonia. Recently, smell loss has been extensively reported in COVID-19 patients. They experience this before other general symptoms or smell loss can be their only symptom. These types of patients may be neglected and a potential source for viral spread. Thus, screening tests of COVID-19 should be considered if patients have smell loss without any other nasal symptoms. Even though the recovery rate of smell loss in COVID-19 is relatively high, there are unmet needs for further studies including the mechanism of olfactory dysfunction, proper treatment and long-term recovery in COVID-19.
서 론
중증급성호흡기증후군 코로나바이러스-2(SARS-CoV-2)로 인한 코로나바이러스감염증-19(coronavirus disease 2019, COVID-19)는 2019년 12월 시작되어 불과 3개월 만에 전 세계적으로 대유행(pandemic) 단계로 발전했다. COVID-19는 사람 간 비말 전파를 통해 이루어지며, 특히 면역이 취약한 노인 인구에서 높은 사망률을 보이고 있다. COVID-19가 폭발적으로 증가하던 초기 단계에는 기온이 상승하는 계절 변화로 인한 전파력 억제와 신속하고 효율적인 공중보건 대응전략으로 인해 COVID-19가 곧 사라질 것이라고 전망했지만, 최근의 연구들은 COVID-19가 다시 폭발적으로 증가할 것이며 백신이 개발되어 감염을 예방할 수 있게 될 때까지 이어질 것이라는 부정적 전망을 제시하고 있다. COVID-19의 주요 증상으로는 열, 기침, 호흡곤란, 오한, 두통 등을 들 수 있다[1,2]. 그와 함께 환자들이 새롭게 호소하고 있는 증상이 후각장애이다. 다만, COVID-19의 후각장애 양상은 이미 알려진 바이러스 감염에 의한 후각장애와는 다른 양상으로 코막힘, 콧물 등의 동반 코증상이 없는 것으로 알려져 있다[3].
이에 저자들은 COVID-19에 대한 역학조사 자료와 문헌고찰을 통해 COVID-19 환자에서 나타나는 후각장애의 특징, 유병율, 기전, 치료 및 예후에 대해 기술하고자 한다.
본 론
COVID-19(SARS-CoV-2 infection)
COVID-19는 2019년 12월 중국 우한에서 처음 발생한 뒤 중국 전역과 전 세계로 확산된 호흡기 감염질환이다(Fig. 1). 2020년 1월 7일, 새로운 유형의 코로나바이러스가 동정되어 당시에는 novel coronavirus라고 했지만, 추후 SARS-CoV-2로 명칭이 변경되었다[4]. COVID-19는 감염자의 비말이 눈, 코, 입이나 호흡기 점막으로 침투될 때 전염된다. 감염자가 기침 혹은 재채기를 할 때, 작은 비말(침방울)에 바이러스가 섞여 나와 타인에게 감염되는 것으로 최근에는 비말에 의한 감염 외에 에어로졸에 의한 전파 가능성이 보고된 바 있다[5].

Confirmed cases and deaths according to World Health Organization (WHO) COVID-19 dashboard (data last updated: 2020/11/11, https://covid19.who.int)
질병관리청 홈페이지에 따르면, COVID-19의 증상은 1~14일(평균 4~7일)의 잠복기를 거친 뒤 발열, 권태감, 기침, 호흡곤란 및 폐렴 등 경증에서 중증까지 다양한 호흡기 감염증이 나타나며 그 외 가래, 인후통, 두통, 객혈과 오심, 설사 등의 소화기계 증상도 나타난다고 기술되어 있다. 세계보건기구에서는 주요 전파 경로는 아닐 수 있지만, 무증상 감염자의 전파 가능성을 지속적으로 언급하고 있는 상태이다. 이와 함께, 최근 여러 연구에서 보고하는 것으로 COVID-19 환자들에게 있어서 후각장애가 나타나는 것이 새롭게 밝혀지고 있다.
COVID-19의 진단은 발생 초기에는 검사 결과 확인까지 약 1~2일이 소요되는 한계가 있었지만, 2020년 초부터는 SARS-CoV-2 유전자를 표적으로 하는 real-time reverse transcription-polymerase chain reaction(RT-PCR)을 개발하여, 검사 후 6시간 이내에 결과를 확인할 수 있게 되었다.
COVID-19의 치료는 현재, 백신이나 치료제는 아직 개발되지 않은 상태로, 주요 증상에 따라 대증치료가 이루어진다. 다만, 미국에서 에볼라 치료제로 개발한 항바이러스제인 렘데시비르(remdesivir)가 COVID-19 환자의 회복 기간을 줄였다는 연구 결과가 발표되었고, 최근 미국 식품의약국(U.S. Food and Drug Administration, FDA)에서 긴급 사용을 승인하여 COVID-19 환자에 적용하고 있다. 현재 여러 국가에서, 다양한 연구를 통해 COVID-19에 특화된 백신 및 약제의 개발을 진행하고 있다.
SARS-CoV-2에 의한 후각장애
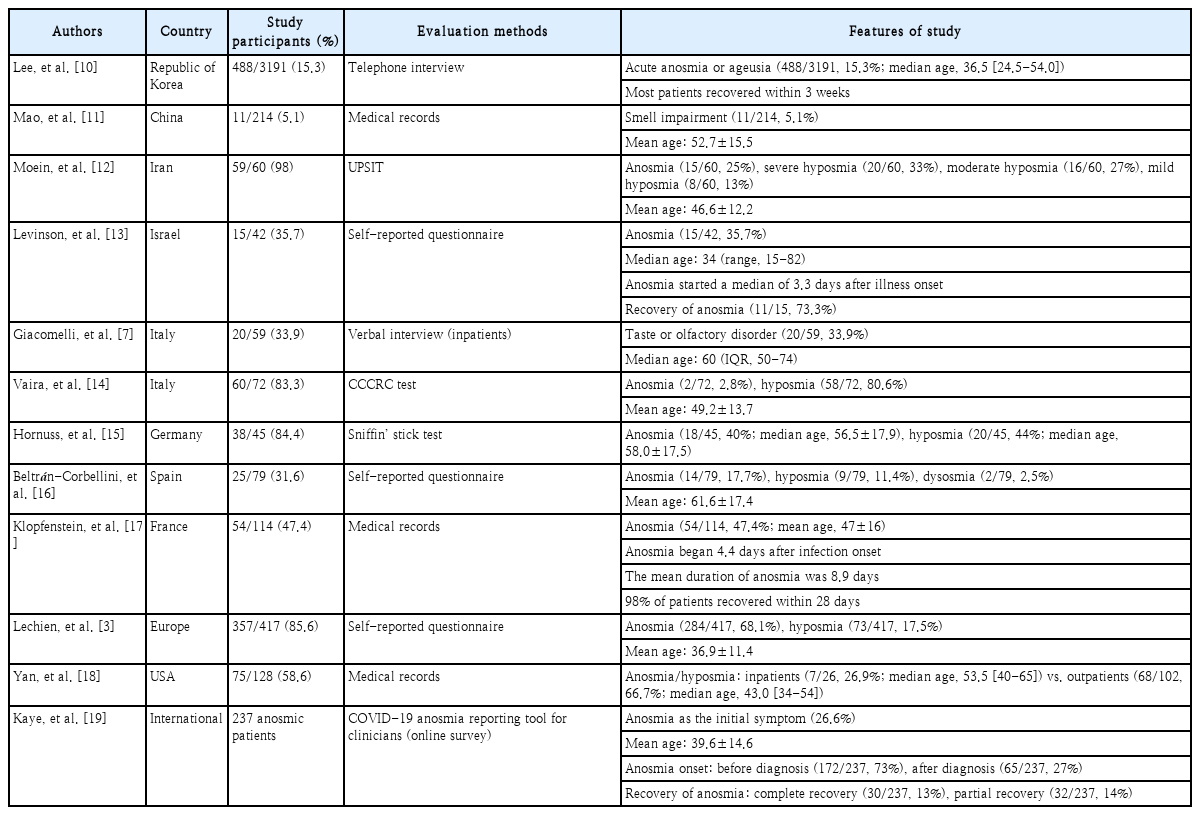
COVID-19 환자의 약 31~85%에서 후각장애를 경험하게 된다고 보고하고 있다[6]. 무후각증이나 후각저하의 형태로 비교적 감염 초기에 발생하였으며, 후각장애를 동반하지 않은 COVID-19 환자에 비해 연령이 낮은 특징을 보였다[7,8]. 또 다른 특징은 코막힘, 콧물과 같은 코증상을 동반하지 않고 생기는 갑작스런 후각장애로, 기존 바이러스성 후각장애와는 다른 양상으로 주목할 부분이라고 생각된다. 보고에 따르면, 후각장애는 COVID-19 초기 증상 중 하나이며, 대부분 증상 발현 5일 이내에 나타난다[9]. 코막힘, 콧물 등 다른 코증상을 동반한 경우는 9.1%에 불과하였으며, 저자들은 24~48시간 이내의 갑작스런 후각장애인 경우 COVID-19를 강하게 의심할 수 있다고 기술하였으며, 이 연구에서 후각 또는 미각장애가 COVID-19의 첫 증상인 경우는 18.1%에 해당하였다. 한 연구에 따르면, 코막힘 증상을 동반한 환자를 제외하면, 갑작스런 후각장애 증상은 COVID-19 진단과 관련하여 97%의 특이도와 65%의 민감도, 63% 양성예측도, 97% 음성예측도를 나타냈다[8]. COVID-19에서 나타나는 후각장애의 유병율과 특징에 대하여 최근까지 보고된 주요 연구를 Table 1로 정리해 보았다.
COVID-19 후각장애 발생 기전
COVID-19가 속해 있는 코로나바이러스군은 바이러스 감염 후 발생하는 후각장애의 한 원인으로 알려져 있다[3,20]. SARS-CoV-2는 비강상피의 표면에 주로 분포하는 angiotensin-converting enzyme 2(ACE2)와 transmembrane protease, serine 2(TMPRSS2)를 통해 유입된다[21-23]. ACE2는 우리 몸에서 비강, 구강, 폐, 심장, 신장, 장, 혈관벽 등 다양하게 분포한다. 바이러스 감염은 호흡기 점막이나 비강 점막의 ACE2를 통해 이루어지고, SARS-CoV-2의 spike(S) 단백질과 결합하며, TMPRSS2는 SARS-CoV-2의 S 단백질을 분해시켜 세포 내 진입을 돕는다[23]. 특히, 최근 한 연구에 따르면, ACE2가 후각상피 영역의 sustentacular cell(지지세포, supporting cell)의 표면에 주로 발현되었다[24]. 따라서 지지세포를 통한 바이러스 감염 후, 후각상피의 전반적인 염증변화가 나타나면서, olfactory cilia(후각섬모)를 함유하고 있는 후각수용 세포도 영향을 받아 후각장애가 일어나는 것으로 판단되며, 일종의 간접 효과로 후각장애를 유발하는 것으로 추정된다.
COVID-19 후각장애 평가
COVID-19 환자의 후각장애 평가는 후각장애가 발생한 시기를 잘 알고, 시기를 놓치지 않고 바로 평가해야 정확하다. 다만, 환자가 격리 중인 상태에서 평가를 해야 되는 경우가 많아, 객관적인 평가는 수행하기 어렵고 visual analog scale (VAS), ordinal scale, patient-reported outcome measures와 같은 주관적인 평가를 사용하는 경우가 많으며, 후각장애의 발생 시기나 정도를 정확히 파악하기 어렵다. 한국형 후각검사, University of Pennsylvania Smell Identification Test (UPSIT) 등과 같은 객관적인 검사를 고려할 수 있지만, 한국형 후각검사는 검사자가 필요하고 30분 정도의 검사 시간, 감염 가능성 때문에 현실적인 한계가 있고, UPSIT도 항목이 많고 한국인에게 익숙하지 않은 항목이 많아, 간단한 설명 후 환자 본인이 할 수 있는 Cross-Cultural Smell Identification Test(CCSIT, 12종의 냄새)가 COVID-19 후각장애 평가의 대안이 될 수 있을 것으로 생각한다.
COVID-19 후각장애 치료 및 예후
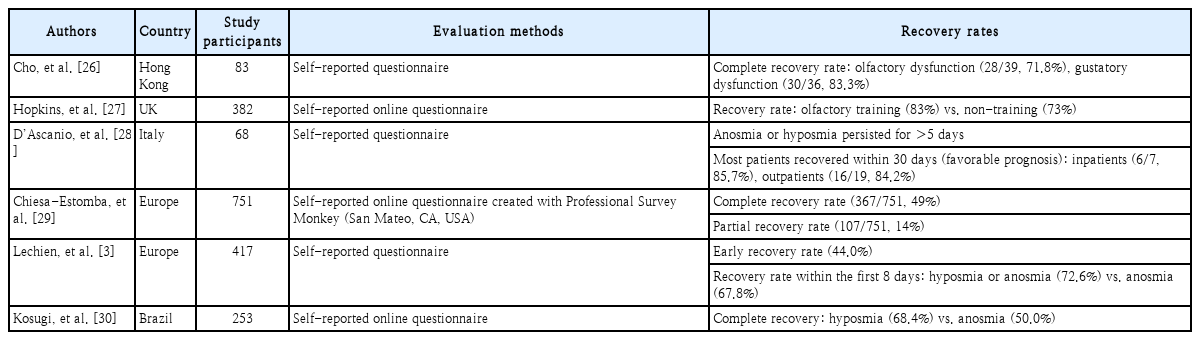
COVID-19 후각장애 치료는 기존 후각장애 치료와 다르지 않으며, 경과 관찰, 스테로이드 경구 투여, 국소 스테로이드제를 사용할 수 있다. 그 밖의 치료로는 후각훈련(olfactory training)을 들 수 있다. 후각훈련은 장미, 레몬향 등 다양한 냄새를 맡는 훈련을 의미하여 1개월 이후에도 지속하는 후각장애 증상이 있다면 추천할 수 있고, 그 이전이라도 시행할 수 있다[25]. COVID-19 후각장애 환자에서 코세척(16.7%), 비강 국소스테로이드제(8.1%), 경구 스테로이드 투여(2.5%), 기타(2.5%, 비타민, 미량원소) 등의 치료를 시행한 보고가 있지만[3], COVID-19 대유행 이후 장기적인 추적 경과 관찰이 이루어지지 않은 시점이라서 여러 연구에서 각 치료 결과를 평가한 보고는 아직 확인된 바 없다. 몇몇 연구에서 SARS-CoV-2 감염 후 후각회복율을 조사한 바 있고, 이를 Table 2에 정리해 보았다. 대부분의 연구에서 후각장애는 한달 이내에 회복되었고, Lechien 등[3]의 보고에 따르면, 무후각증/후각저하 증상 발현 후 첫 8일 이내에 72.6%의 환자가 회복되었고, 무후각증만의 경우는 67.8%였다.
결 론
SARS-CoV-2 감염자에서 후각장애 증상이 질환 초기에 나타나거나, 단독 증상으로 나타날 수 있다. 따라서, COVID-19 전파 방지를 위해 코막힘, 콧물 등 다른 코증상 없이 갑작스럽게 후각장애를 경험한 경우, SARS-CoV-2 감염을 의심하고, 빠른 선별검사를 통해 감염 여부를 확인하는 것이 필요할 것이다. COVID-19 환자의 후각장애는 대개 가역적으로 회복되며, 예후는 양호한 것으로 판단되지만, 후각장애 발생기전 및 적절한 치료를 포함한 지속적인 장기 추적연구가 필요하다고 생각된다.
Acknowledgements
None.
Notes
Author Contribution
Conceptualization: Doo Hee Han. Formal analysis: Joon Kon Kim. Investigation: Joon Kon Kim. Supervision: Doo Hee Han. Validation: Doo Hee Han. Writing—original draft: Joon Kon Kim, Doo Hee Han. Writing—review & editing: Doo Hee Han.