낭성 타액선 종양의 수술 전 진단에서 초음파 유도하 세침흡인검사와 비교한 중심바늘생검의 유용성
The Usefulness of Ultrasound-Guided Core Needle Biopsy Compared to Fine Needle Aspiration in Pre-Operative Diagnosis of Cystic-Predominant Parotid Tumors
Article information
Trans Abstract
Background and Objectives
Accurate preoperative prediction of final histopathologic diagnosis is essential in parotid tumor management, which also includes surgical planning. As a preoperative diagnostic examination for parotid tumors, the accuracy of ultrasound-guided fine needle aspiration (US-FNA) and ultrasound-guided core needle biopsy (US-CNB) was compared, and factors affecting the accuracy of diagnosis and adequacy of the specimen were analyzed.
Subjects and Method
This study was conducted as a retrospective analysis of 90 patients with parotid tumor who had undergone parotidectomy after pre-operative ultrasound-guided biopsy. We divided the study subjects into US-FNA and US-CNB groups and evaluated the diagnostic accuracy by comparing the pre-operative results with the final histopathologic diagnosis after surgery. In addition, accuracy and specimen adequacy were analyzed according to tumor components.
Results
The US-FNA group showed significantly higher rates of non-diagnostic results than the US-CNB group (44.0% vs. 13.8%, p=0.002) did. Diagnostic accuracy was also significantly higher in US-CNB than in US-FNA (95.4% vs. 64.0%, p<0.001), and the non-diagnostic result of US-FNA was the main factor in reducing accuracy. Meanwhile, in both cysticpredominant tumors and solid-predominant tumors (94.8% vs. 75%, p=0.023), US-CNB showed significantly better accuracy than US-FNA (100.0% vs. 20.0%, p=0.010) did.
Conclusion
US-CNB has superiority in both sample adequacy and diagnostic accuracy compared to US-FNA in preoperative diagnosis of parotid tumors, and it seems necessary to consider its use more actively in the diagnosis of cystic-predominant tumors.
서 론
이하선 종양은 전체 타액선 종양 중 약 70%로 가장 많은 비중을 차지하며, 이 중 악성종양으로 진단되는 비율은 14%-25%로 보고되고 있다[1,2]. 이하선 종양의 표준치료는 수술적 적출이며, 종양의 위치와 크기 및 수술 전 평가에서의 악성 진단여부에 따라 종양을 포함한 이하선 절제 범위를 설정한다[3,4]. 이하선의 절제 범위가 넓어질수록 안면신경 손상 가능성이 높고, 술전 안면마비가 있는 악성종양의 경우 종양이 침윤된 안면신경 분지의 희생이 필요할 수 있다[3,4]. 이로 인한 안면마비는 환자의 삶의 질 저하를 야기하므로 이를 보존하려는 노력과 함께, 수술 전 종양의 악성 여부를 정확히 확인하여 안면신경의 희생을 최소화하려는 노력이 요구된다. 타액선 종양은 악성인 경우에도 안면마비나 림프절 전이와 같은 명확한 악성 임상 양상을 보이는 경우가 1/3 정도밖에 되지 않고, 종양의 조직병리적 복잡성으로 인해 영상검사로 악성 여부 감별이 어려운 한계가 있다[4]. 따라서 수술 전 조직학적 진단이 중요하며, 절개 생검은 종양의 유출에 의한 재발과 안면신경 손상, 타액루 생성 등의 위험으로 인해 권고되지 않는다[5]. 이러한 배경에서 초음파 유도하 세침흡인검사와 중심바늘생검이 수술 전 조직검사 방법으로 보편적으로 이용되고 있다.
세침흡인검사는 빠른 시행이 용이하고 합병증 발생률이 낮으며, 최소침습적으로 효과적인 조직 획득이 가능하다는 점에서 모든 이하선 종양에 대한 일차적인 수술 전 조직학적 진단 방법으로 권고되어 왔다[1,3]. 세침흡인검사는 이하선 종양의 양성 및 악성 감별에 대해 높은 민감도와 특이도를 보이는 것으로 보고되어 왔으나, 그 구체적인 수치들은 연구들마다 각각 57%-86%, 87%-100%로 다양하게 제시되어 왔다[3,6]. 검사 대상이 되는 조직의 구조를 반영하지 못하는 점과 진단에 필요한 세포가 충분히 흡인되지 않아 발생하는 비진단적 결과(non-diagnostic result)와 불충분한 검체 추출(inadequate sampling)의 발생은 세침흡인검사가 지니는 본질적인 한계점이다[7,8].
세침흡인검사의 한계를 보완하고 개방 생검 없이 초음파 유도하 진단을 시행할 수 있는 방법으로, 여러 암종에서 이용되어 왔던 중심바늘생검이 최근 이하선 종양에서도 널리 시행되고 있다[9]. 중심바늘생검은 세침흡인검사에 비해 20 gauge 이하의 굵은 바늘을 이용하므로 국소마취를 요하고, 혈종 등 합병증 유발 가능성이 상대적으로 높다는 문제점이 있다[9,10]. 그러나 밀집된 형태의 조직을 검체로 채취할 수 있어 세침흡인검사보다 진단에 필요한 정보들을 더 많이 얻을 수 있으며, 더 높은 민감도(87%-99%) 및 특이도(84%-100%)를 지니면서 각 의료기관 간의 정확도 차이가 세침흡인검사에 비해 적은 것으로 보고되고 있다[4,5,7]. 그러나 그 유용성에도 불구하고 현재까지 타액선 종양에서, 세침흡인검사에서 정확한 진단이 되지 않은 경우 중심바늘생검을 추가로 시행할 수 있다는 권고 항목보다 더 중심바늘생검에 초점을 맞춘 구체적인 권고안이 제시되지 않은 실정이다[3,10].
현재 많은 종합병원급 기관에서 두경부외과의가 직접 시행하는 초음파 유도하 흡인생검 비중이 확대되고 있는 반면, 아직까지 이비인후과에서 주도적으로 초음파 검사를 시행하지 못하고 있는 기관들에서 해당 검사는 영상의학과에 의뢰하여 시행하고 있다. 이러한 경우 초진 시 신체검진과 동시에 초음파 유도하 생검을 시행할 수 있어 협의진료 의뢰로 인한 시간의 지연이 생기지 않는다는 장점을 잃게 되며[4], 검사 방법의 선택 및 결과의 정확성이 영상의학과 의사의 선호 및 경험과 지식에 영향을 받게 된다. 이러한 배경에서 본 연구는 초음파 유도하 흡인생검을 영상의학과 의뢰를 통해 시행하는 본원 진료 환경의 한계 내에서, 이하선 종양에 대해 일차적으로 시행된 초음파 유도하 세침흡인검사와 중심바늘생검 결과의 정확성을 후향적으로 비교하여 수술 전 조직검사 방법으로써 중심바늘생검의 유용성을 확인하고자 하였다. 또한 해당 이하선 종양이 낭성 성분이 우세한 특성을 보이는지의 여부에 따라 각 검사의 정확성에 차이가 있는지를 확인하여, 이하선 종양의 조직학적 특성이 검사방법 선택에 미치는 영향에 대해 고찰하고 낭성 이하선 종양에 대한 중심바늘생검의 진단적 유용성을 평가하고자 하였다.
대상 및 방법
대 상
2014년 2월부터 2022년 2월까지 9년간 가톨릭관동대학교 국제성모병원에서 이하선 종양으로 이하선 절제술을 시행한 139명의 환자들을 대상으로 후향적 분석을 시행하였다. 이들 중 이전에 악성 또는 양성종양이 진단되어 이하선 절제술을 받은 경우, 두경부에 방사선 치료를 받은 병력이 있는 경우, 수술 전 조직 검사를 시행하지 않은 49명을 제외하고 총 90명의 환자들의 의무기록과 진단 결과를 검토하여 연구를 진행하였다. 90명 중 65명(72.2%)에서 수술 전 중심바늘생검이 시행되었고 다른 25명(27.8%)에서는 세침흡인검사가 시행되었다. 한 환자에서 이하선 종양이 2개 이상 확인되는 경우는 수술 전 초음파 유도하 흡인검사를 시행 후 절제한 병변의 결과로 분석을 시행하였다. 본 연구는 저자들이 속한 기관인 가톨릭관동대학교 국제성모병원 임상연구심사위원회의 승인을 받아 진행되었다(과제번호 IS22RISI0038).
초음파 유도하 세침흡인검사 및 중심바늘생검
모든 세침흡인검사와 중심바늘생검은 영상학적 검사에서 이하선 종양이 확인된 환자들을 영상의학과에 검사를 의뢰하여, 영상의학과 검사실에서 영상의학과 교수에 의해 시행되었다. 초음파 유도하 세침흡인검사는 23 gauge 바늘을 이용하여 시행되었다. 검사에서 얻어진 검체가 병리과에 전달된 후 CytoRich™ Red Preservative Fluid (BD Diagnostics TriPath, Burlington, NC, USA) 30 mL에 3시간 동안 고정되었고, 이후 800 rpm으로 10분간 원심분리를 2번 반복하고 얻은 침전물을 슬라이드에 도말하여 판독하였다. 초음파 유도하 중심바늘생검은 TSK STARCUT biopsy needle (18 gauge, 90 mm; TSK Laboratory, Tochigi, Japan)을 이용하여 2% 리도카인으로 국소 마취 후 시행되었다. TSK STARCUT biopsy needle을 병변 내에서 앞뒤 방향으로 왕복하여 흡인한 검체를 얻었고, 생검된 검체는 10% 포르말린 기반 용액에 고정된 후 마찬가지로 병리과에 의뢰되었다. 이후 검체는 optimal cutting temperature 화합물에 고정된 후 영하 20도로 동결되었으며, 이후 검체의 동결 박절로 슬라이드를 제작한 후 hematoxylin-eosin 염색을 시행하여 판독하였다.
결과 분석
모든 이하선 종양의 병리조직학적 분류는 World Health Organization (WHO) 분류에 의거하였다[15]. 수술 전 세침흡인검사 및 중심바늘생검의 결과는 양성 또는 악성종양(neoplastic diagnosis) 및 비진단적 결과(non-diagnostic)로 분류하였다. 비진단적 결과에는 세포 성분만이 흡인된 atypical cells, negative for malignant cells, benign epithelial cellular cluster, lymphoplasmacytic infiltration이 포함되었다. 이들 중 atypical cells는 악성 의심 소견으로 간주하였고[8], negative for malignant cells, benign epithelial cellular cluster, lymphoplasmacytic infiltration은 양성 소견으로 간주하였다. 세침흡인검사와 중심바늘생검 각각의 결과와 수술 후 최종 병리조직검사를 비교하여 악성 및 양성 진단의 민감도, 특이도, 양성 및 음성 예측도를 분석하였다. 또한 수술 전후 조직학적 결과의 일치 여부를 확인하여 각 군의 대상 환자 전체에서 수술 전후 결과가 일치한 비율로 각 검사 방법의 정확도를 확인하였다. 수술 전 전산화단층촬영에서 이하선 종양의 낭성 및 고형성분 비중에 따라 낭성성분 우세 종양(cystic-predominant)과 고형성분 우세 종양(solid-predominant)으로 나누었는데, 축단면에서 낭성 또는 고형성분 중 종양의 50% 이상인 동시에 관상면에서 해당 종양의 높이의 50% 이상인 성분을 우세한 성분으로 판단하였다.
통계 분석
통계적 분석은 SPSS (version 26.0; IBM Corp., Armonk, NY, USA)를 사용하여 chi-squared test, t-test, Fisher exact test, Mann-Whitney test를 이용하여 검증하였고 p값이 0.05 미만인 경우 통계학적으로 유의한 것으로 판정하였다. 각 검사방법의 정확도에 영향을 미칠 수 있는 인자들에 대한 이항 로지스틱 회귀분석에서 다변량 분석은 단변량 분석에서 p값이 0.2 미만으로 확인된 인자들을 이용하여 분석을 시행하였다.
결 과
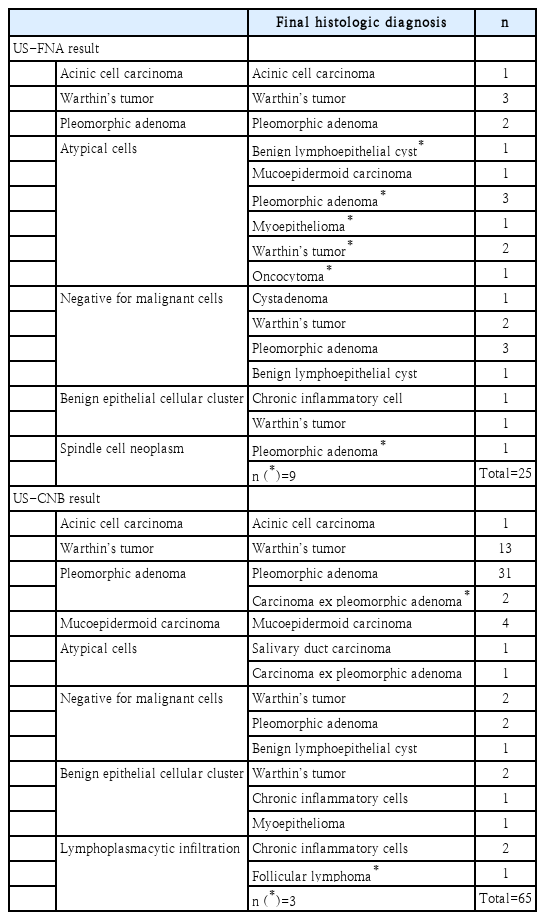
연구 대상인 총 90명의 이하선 종양 환자 중 남성은 55명(61.1%), 여성은 35명(38.9%)이었고 평균 나이는 54.10세였으며, 검사 후 합병증이 발생한 환자는 없었다. 이하선 우측 종양이 35건(38.9%), 좌측이 55건(61.1%)이었으며, 4건(4.4%)에서는 한 환자당 2개 이상의 이하선 종양이 확인되었다. 이하선 종양은 천엽에서 68건(75.6%), 심엽에서 22건(24.4%) 기원하였고, 평균 종양 크기는 2.59 (1.10-5.80) cm 였다. 영상검사 결과를 바탕으로 종양의 구성 성분에 따라 분류하였을 때 낭성 성분이 우세한 종양이 12건(13.3%), 고형 성분이 우세한 종양이 78건(86.7%)이었다. 대상 환자들을 세침흡인검사 및 중심바늘생검을 시행한 군으로 각각 나누어 분석하였을 때 수술 전 검사 방법의 선택과 환자들의 나이 및 성별, 종양 특성들과의 유의미한 연관성은 확인되지 않았다. 세침흡인검사를 시행한 군에서 종양의 세부 분류까지 진단이 가능하였던 경우는 14건(56.0%), 비진단적 결과로 확인된 경우는 11건(44.0%)이었다. 반면 중심바늘생검에서는 비진단적 결과가 9건(13.8%), 종양의 세부 분류가 가능하였던 경우가 56건(86.2%)으로 종양의 세부 진단이 이루어진 건수가 세침흡인검사를 시행한 경우에 비해 유의하게 높았다(p=0.002) (Table 1).
세침흡인검사를 시행한 25명 중에서 15명이 양성종양으로 진단되거나 검체에서 악성 세포가 발견되지 않았고, 이들은 최종 병리조직검사에서 모두 양성종양 또는 만성 염증성 병변으로 확인되었다. 수술 전에 악성종양 또는 악성 의심 소견으로 진단된 10명의 환자 중 실제 악성종양으로 최종 진단된 환자는 2명이었고, 선방세포암종(acinic cell carcinoma)과 점액표피양암종(mucoepidermoid carcinoma)이 각각 1예였다. 중심바늘생검을 시행한 65명 중에서 58명이 양성종양으로 진단되거나, 검체에서 악성 세포가 발견되지 않았고 이들 중 3건의 진단이 최종 병리조직검사에서 악성종양으로 확인되었다. 이들 중 다형선종유래암종(carcinoma ex pleomorphic adenoma)이 2예, 소포성 림프종(follicular lymphoma)이 1예였다. 수술 전 악성종양 또는 악성 의심 소견으로 진단된 7명의 환자는 수술 후 최종 진단에서도 악성으로 확인되었으며, 이들 중 선방세포암종이 1예, 점액표피양암종이 4예, 타액관암종(salivary duct carcinoma)이 1예, 다형선종유래암종이 1예였다(Table 2).
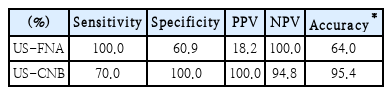
앞선 Table 2의 결과를 종합하여 각각의 검사 정확도를 평가하였을 때, 세침흡인검사의 민감도는 100.0%, 특이도는 60.9%였고, 양성예측도는 18.2%, 음성예측도는 100.0%였다. 이와 비교하여 중심바늘생검의 민감도는 70.0%, 특이도가 100.0%였고, 양성예측도와 음성예측도는 각각 100.0%, 94.8%였다. 수술 후 최종 병리조직검사 결과와의 비교에서 세침흡인검사와 중심바늘생검의 정확도는 각각 64.0%와 95.4%로, 중심바늘생검의 정확도가 유의하게 더 높음을 확인하였다(p<0.001) (Table 3).
각 수술 전 검사 그룹을 이하선 종양의 낭성 및 고형성분 우세 여부에 따라 세부 그룹으로 나누어 세침흡인검사 군과 중심바늘생검 군에 있어서 비진단적 결과 발생율과 진단 정확도를 분석하였다. 낭성성분 우세 종양 군에서 세침흡인검사 군의 비진단적 결과는 4건(80.0%), 중심바늘생검군에서는 1건(14.3%)이었다. 낭성성분 우세 종양 군에서 수술 전후 진단이 일치한 경우는 세침흡인검사 군에서 1건(20.0%), 중심바늘생검군에서 7건(100.0%)으로 중심바늘생검 군에서 세침흡인검사 군에 비해 낭성성분 우세 종양의 진단에 있어 유의미하게 높은 정확도를 확인할 수 있었다(p=0.010). 고형성분 우세 종양에서 수술전 조직생검 방법에 따른 비진단적 결과 발생율은 세침흡인검사군에서 7건(35.0%), 중심바늘생검군에서 8건(13.8%)이었다. 또한 세침흡인검사에서 15건(75.0%), 중심바늘생검군에서 55건(94.8%)으로 고형성분 우세 종양에서도 중심바늘생검의 수술 전후 진단 일치율이 유의미하게 더 높았으나(p=0.023), 낭성성분 우세 종양에서만큼 세침흡인검사에 비해 큰 폭의 진단 정확도 차이를 나타내지 않았다(Table 4).

Comparison of non-diagnostic ratio and accuracy of USFNA and US-CNB according to predominant tissue component of parotid tumor (n=90)
Table 5는 전체 환자군의 수술 전 초음파 유도하 흡인검사와 수술 후 최종 병리조직검사 결과의 일치 여부에 따른 정확도 차이에 영향을 줄 수 있는 인자들에 대해 단변량 및 다변량 분석을 시행한 결과이다. 단변량 분석에서 종양의 낭성 또는 고형성분 우세 여부, 수술 전 종양성 병변의 진단 여부가 진단 정확도 차이에 유의미한 영향을 주는 것으로 확인되었다. 이들 중 최종적으로 다변량 분석에서 수술 전 종양성 병변의 진단 여부가 유의미한 인자로 분석되었다(Table 5).
고 찰
타액선 종양은 그 형태의 다양성 및 여러 종류의 종양들에서 같은 조직학적 양상을 공유하는 특성으로 인해 병리조직학적 진단이 어려운 질환군으로, 분류의 간소화를 위한 노력에도 불구하고 최신 WHO 분류에서도 30종 이상의 진단적 분류가 제시되었다[15]. 환자의 적절한 치료를 위해 수술 전 정확한 종양의 진단이 강조되며, 이를 개선하기 위한 노력으로 이하선을 포함한 타액선에서 수술 전 조직 생검 방법들의 정확도를 비교한 연구 결과들이 보고되어 왔다. 이하선 종양의 수술 전 진단 목적의 핵심은 악성 여부의 감별이며, 세침흡인 검사는 술기의 높은 안전성과 비용 효율, 종양성 병변 여부 확인에 안정적인 민감도를 보이는 여러 장점에도 불구하고, 양성과 악성 병변의 구분에 공통적으로 중심바늘생검에 비해 정확도가 낮았다[7,9,16,17]. 선행 연구들에서 악성 병변의 진단에 있어 정확도의 지표들인 민감도, 특이도, 양성 및 음성 예측도 모두에서 중심바늘생검이 세침흡인검사에 비해 우수한 결과를 도출한 경향에 비해[7,9,16,17], 본 연구에서는 중심바늘생검의 민감도가 세침흡인검사에 비해 현저히 낮았다(70.0% vs. 100.0%). 이는 본 연구의 최종 진단이 악성인 환자 수가 세침흡인검사는 2건, 중심바늘생검은 9건으로 적어, 특히 2건으로 환자 수가 적은 세침흡인검사 결과의 정확도가 과대평가된 것에 기인하여 유의미한 결과로 간주할 수 없다. 중심바늘생검의 결과는 추가적으로 이하선 악성종양의 세부 분류와, 조직학적 종양 등급에 대한 정보를 제공한다는 장점을 지닌다[7]. 본 연구에서 악성이 의심되는 수술 전 진단 결과를 제공한 세침흡인검사의 결과가 2건 모두 atypical cells였다는 점에 비해, 중심바늘생검에서는 역시 결과가 atypical cells였던 2건을 제외하고는 수술 전 악성 진단이 정확하게 이루어진 5건에서 수술 후와 동일한 악성종양의 세부 분류의 확인이 가능하였다. 이는 단순한 악성 여부의 확인보다 더 구체적인 임상적 정보들을 제공할 수 있는 중심바늘생검의 장점을 뒷받침하는 결과라 할 수 있다.
타액선 종양 진단의 정확도 개선을 위해서는 조직과 세포의 형태를 충분히 파악할 수 있을 만큼 충분한 양의 밀집된 형태의 검체 확보가 필수적이며, 이 경우 추가적인 면역조직화학검사 및 분자병리검사가 가능하다[4,15]. 이는 초음파 시야에서 목표하는 조직의 일부를 비교적 온전하게 채취할 수 있는 중심바늘생검의 장점들로[7,11], 갑상선 등 다른 장기에서도 공통적으로 제시되어 왔던 세침흡인검사의 주된 한계점인 잦은 비진단적 결과를 보완할 수 있다[16,18]. 최근 타액선 종양 연구들을 대상으로 한 메타분석에서 중심바늘생검의 비진단적 결과 발생이 세침흡인검사에 비해 유의하게 적다는 결과가 보고된 바 있다[16]. 이에 2020년 Heidari 등[5]은 세침흡인검사에서 유의미한 진단이 이루어지지 않은 이하선 종양 환자들을 대상으로 한 2차 검사에서 중심바늘생검의 우수한 진단 정확도를 제시하기도 하였다. 본 연구에서도 중심바늘생검을 시행한 군보다 세침흡인검사를 시행한 군에서 비진단적 결과 발생율이 유의하게 높았으며(44.0% vs. 13.8%), 다변량 분석에서도 수술 전 진단으로 비진단적 결과의 도출이, 검사 방법으로 세침흡인검사를 선택하는 경우와 함께 이하선 종양의 수술 전 진단 정확도에 영향을 끼치는 독립적인 요인임을 확인할 수 있었다.
본 연구에서는 모든 이하선 종양 환자들을 대상으로 세침흡인검사 또는 중심바늘생검 결과와 수술 후 최종 병리조직 검사결과를 비교하여 수술 전 진단과 일치한 경우의 비율로 정확도(accuracy)를 분석하여 중심바늘생검의 정확도가 세침흡인검사보다 유의하게 높음을 확인하였다. 본 연구는 2014년부터 이하선 종양으로 수술을 받은 환자들을 연구 대상으로 하였기 때문에, 대부분에서 2017년에 발표된 타액선 종양세포병리학적 진단 기술 시스템인 ‘Milan system’을 이용한 세포병리 진단 보고가 되어 있지 않았다[19]. 세침흡인검사에서 atypical cells 결과가 나온 경우에 대한 다기관연구에서 악성 위험도는 기관간 편차가 크다는 한계는 있었으나, 50% 이상에서 악성종양이 최종 확인되었다는 보고가 이루어진 바 있다[8]. 따라서 본 연구에서는 수술 전 결과가 atypical cells일 때 악성 의심 세포군으로 분류하고, 수술 전 검사에서 atypical cells 진단 후 최종진단이 양성종양인 경우들을 진단의 불일치 발생으로 간주하고 분석을 진행하였다. 중심바늘생검에서 atypical cells 진단은 2건(3%) 있었고, 모두 수술 후 악성종양으로 최종 확인되어 진단의 불일치 발생에 영향을 미치지 않는 것으로 확인되었다. 반면 세침흡인검사에서 atypical cells 진단은 9건(36%)으로 더 많은 비율로 발생하였으며 1건을 제외하고는 모두 양성종양으로 최종 확인되어 중심바늘생검보다 더 높은 진단의 불일치율을 나타냈다. 따라서 해당 결과를 통해서도 앞선 세침흡인검사에서의 높은 비진단적 결과 발생율이 검사의 정확도를 유의미하게 저해함을 확인할 수 있었다.
이에 반해 중심바늘생검에서 불일치가 발생한 3건은 다형선종유래 암종이 수술 전 다형선종(pleomorphic adenoma)으로 진단되거나, 소포성 림프종이 lymphoplasmacytic infiltration으로 진단된 경우들이었다. 다형선종유래암종의 진단을 위해서는 검체에서 다형선종의 양성 병소와 동시에 악성 또는 종양의 피막을 넘어 주변 조직으로 침습하는 양상의 병소가 함께 확인되어야 하며, 이는 세침흡인검사는 물론 중심바늘생검에서도 진단을 어렵게 하는 요인이다[7,15]. 중심바늘생검의 악성 림프종에 대한 정확한 진단율은 80%-85%로 높은 것으로 알려져 있으나, 본 연구에서처럼 소포성 림프종의 경우 소량의 검체를 통한 진단율이 상대적으로 낮으며, 이는 부분적인 반응성 소포 비대와 종양을 형성하는 소포들의 구분이 중심바늘생검 검체만으로는 어려운 한계점에서 기인한다[20]. 따라서 본 연구에서 중심바늘생검의 정확도 저해 원인은 세침흡인검사와는 달리 검체의 불충분성보다는 종양 전체에서 진단에 결정적인 조직학적 변화가 나타난 부위를 정확히 특정하지 못한 표본 오류(sampling error)에 기인하며, 타액선 종양과 악성 림프종의 병리조직학적 진단을 어렵게 하는 대표적인 종양 자체의 특성을 반영한다 할 수 있다.
두경부 영역에서 낭성 병변의 세침흡인검사 진단은 검체의 불충분한 세포 성분과 다수의 진단에서 공통적으로 나타나는 세포 성분으로 인해 매우 어려운 것으로 보고되어 왔다[12,21]. 타액선의 낭성 병변 역시 다양한 감별 진단들로 인해 세침흡인검사로 진단이 어려우며, 특히 점액표피양암종(mucoepidermoid carcinoma)처럼 표피성 성분과 함께 점액 생성 세포들이 함께 섞여 있는 조직학적 특성을 보이는 암종이 단순 염증성 낭종과 같은 양상의 세침흡인검사 검체 특성을 보일 수 있어 위음성 가능성을 높이는 요소가 된다[21]. 이외에도 와르틴종양과 다형선종을 포함한 여러 타액선의 양성종양들과 선방세포암종 등 악성종양들이 타액선에서 낭성 성분이 우세한 종양으로 발견될 수 있다[22]. 본 연구에서도 낭성 성분 우세 종양 12개의 최종 병리조직학적 진단은 각각 5건에서 다형선종, 4건에서 와르틴종양, 2건에서 점액표피양암종, 1건에서 근상피종(myoepithelioma)으로 다양하게 확인되었다. 또한 종물 내 괴사가 있는 경우 낭성 종물과의 감별이 영상학적으로 어려우며, 타액선 악성종양에서 흔하게 발생하는 종양 성장에 의한 허혈성 괴사 조직이 검체에 포함되는 경우 위음성을 유발하는 또 다른 요인이 될 수 있다[12,23]. 낭성 종양을 포함한 모든 타액성 종양에서 세침흡인검사는 유용한 검사 방법으로 인정받고 있으나 낭성 종양에서의 정확도는 다양하게 보고되고 있으며, 84%의 진단적 정확도를 보인 연구가 있었던 반면[24], 72%에서만 정확한 진단이 이루어지고 14%에서 유의미한 진단 오류가 발생하기도 하였다[25]. 타액선 낭성 종양을 대상으로 한 또 다른 연구에서는 다른 지표들에 비해 민감도가 77%로 낮게 분석되었으며, 이는 두경부 종양 전체를 대상으로 한 연구들에서 낭성 종양에 대해 높은 특이도와 대비되는 70%-75%의 낮은 민감도가 보고된 것과 유사한 결과라 할 수 있다[21,26].
타액선에서 종양의 낭성 성분에 초점을 맞추어 세침흡인검사와 중심바늘생검 결과를 직접 비교한 연구는 아직까지 없으며, 두경부 영역에서 낭성 종양에서의 중심바늘생검의 유용성은 논쟁의 여지로 남아 있다[12]. 과거 낭성 병변에서 중심바늘생검이 1 cm 미만의 병변에서 기술적으로 어려움이 보고된 바 있으며, 검체가 낭성 병변의 내용물을 흡인하지 않고 종양의 벽이나 고형 성분으로부터 채취되어야 한다는 점에서 중심바늘생검보다 세침흡인검사가 더 유용하다 언급되기도 하였다[27,28]. 그러나 이에 대한 반박으로 Karstrup의 갑상선 낭성 병변에 대한 연구는 중심바늘생검으로 86%에서 진단에 충분한 수준의 검체 채취가 가능하였음을 제시한 바 있으며[29], 이후에도 두경부 종양에서 중심바늘생검으로 얻은 검체 적절성 및 진단 민감도 등 정확도 지표가 낭성 및 고형 종양 모두에서 유의미한 차이를 보이지 않았다는 연구 결과들이 발표되었다[12]. 본 연구에서는 1 cm 미만의 병변은 연구 대상에 포함되지 않았으며, 각각 낭성 및 고형성분 비중이 우세한 이하선 종양에 대해 세침흡인검사와 중심바늘생검의 검체 적절성과 진단 정확도를 비교하였다. 낭성 및 고형성분 우세 종양 모두에서 비진단적 검체 발생률은 세침흡인검사가 중심바늘생검에 비해 높았다. 진단 정확도 역시 두 종양 그룹에서 중심바늘생검이 유의미하게 높게 분석되었으나, 특히 낭성성분 우세 종양에서 세침흡인검사에 비해 큰 폭의 정확도 차이를 보였다. 세침흡인검사에 비해 중심바늘생검의 시행에서 혈종, 안면신경 손상, 종양 파종(tumor seeding) 등의 안정성 문제가 제기된 바 있으나 앞선 두 가지 합병증은 초음파 시야에서 혈관, 특히 안면신경이 그 표면을 따라 주행하는 후하악정맥(retromandibular vein)을 확인함으로써 회피 가능하고, 이하선의 바늘생검에서 종양 파종의 위험성은 16 gauge 보다 큰 바늘을 이용하는 경우 거의 없는 것으로 보고된 바 있다[7]. 본 연구에서도 중심바늘생검은 추가적 합병증 없이 안전하게 시행되었으며, 이에 앞선 연구들이 제시했던 것과 마찬가지로 낭성성분 비중이 큰 이하선 종양에서도 진단적 우수성을 지니는 검사 방법으로 유용하게 사용될 수 있을 것으로 사료된다.
본 연구의 제한점들로는 먼저 초음파 유도하 바늘 생검 방법의 선택에 환자마다 표준화된 기준이 적용되지 않았고, 진행된 검사 결과들을 후향적으로 분석하였다는 점이 있다. 세침흡인검사와 중심바늘생검의 선택은 해당 기관에서 주로 검사를 시행하는 주체가 두경부외과인지 영상의학과인지 여부 및, 각 주체의 선호도에 따라서도 달라진다. 또한 각각의 검사로 얻어진 검체의 적절성과 진단의 정확도는 술자 개인의 숙련도와 시행 기관에 따라서도 영향을 받는다[14]. 또한 세침흡인검사와 중심바늘생검 시행군의 대상 환자 수가 각각 25, 65명으로 적어 민감도, 특이도, 양성 및 음성예측도의 통계적 유의성 확인에는 제한이 있었고, 각 군을 낭성 및 고형성분 비중이 우세한 종양 여부에 따른 군으로 세분화한 통계적 분석 역시 유의미한 결과 도출에 제한된 환자 수에 따른 한계가 있었다. 그러나 중심바늘생검 결과에 영향을 미치는 인자에 대한 연구가 충분히 이루어지지 않은 실정에서, 본 연구는 규모와 검사 시행 주체에서 한계를 지니는 단일 의료기관에서의 데이터를 기반으로 도출한 결과를 보고하여 향후 서로 다른 여건의 기관들의 데이터를 종합한 전향적 무작위 대조 연구를 위한 근거로서의 가치가 있을 것으로 사료된다.
결론적으로, 본 연구에서는 이하선 종양의 수술 전 진단에서 초음파 유도하 세침흡인검사와 중심바늘생검의 진단의 유용성을 비교하였을 때, 중심바늘생검이 세침흡인검사에 비해 검체 적절성 및 진단 정확도 모두에서 우수한 결과를 나타냈으며, 특히 낭성 성분의 비중이 우세한 종양에서도 더 정확한 진단이 가능한 검사 방법임을 확인하였다. 현재까지 중심바늘생검은 세침흡인검사에서 진단이 실패한 경우 2차적인 검사 방법으로 권고되고 있으나[3], 임상적으로 재검에 소모되는 시간과 비용으로 초래되는 환자의 불편과 진단 및 치료의 지연을 고려할 때 초검에서 진단의 정확성을 높일 수 있는 검사 방법의 선택에 대한 추가적 논의가 필요할 것으로 보인다. 따라서 이하선 종양의 더 신속하고 정확한 수술 전 진단을 위한 중심바늘생검 선택의 추가적인 근거를 마련하기 위한 노력의 일환으로써 본 연구를 문헌 고찰과 함께 보고하는 바이다.
Acknowledgements
None
Notes
Author Contribution
Conceptualization: Seung Cheol Han, Moo Kyun Park. Data curation: Ye Jin Byun. Formal analysis: Seung Cheol Han. Funding acquisition: Moo Kyun Park. Investigation: Hae Chan Park, Ye Jin Byun. Methodology: Seung Cheol Han. Project administration: Moo Kyun Park. Resources: Ye Jin Byun. Supervision: Myung-Whan Suh, Jun Ho Lee, Seung-Ha Oh. Validation: Moo Kyun Park. Visualization: Seung Cheol Han. Writing—original draft: Seung Cheol Han. Writing—review & editing: Moo Kyun Park.